Bs Vũ Thị Lê Thùy -
1. GIỚI THIỆU
Suy tuyến cận giáp là biến chứng phổ biến nhất sau phẫu thuật tuyến giáp. Theo một phân tích tổng hợp gần đây, tỷ lệ trung bình của suy tuyến cận giáp tạm thời và vĩnh viễn sau phẫu thuật cắt tuyến giáp dao động từ 19% đến 38% và 0% đến 3%. Nó cực kỳ quan trọng đối với bác sĩ phẫu thuật tuyến giáp để áp dụng các chiến lược để giảm thiểu và ngăn ngừa giảm hormon tuyến cận giáp (PTH), bao gồm cả việc thực hiện các mức độ cắt bỏ tuyến giáp cho một bệnh nhân cụ thể. Mục tiêu là cung cấp cho nhân viên y tế điều trị bệnh nhân người lớn có nguy cơ phát triển giảm nồng độ PTH sau phẫu thuật với thông tin liên quan đến chẩn đoán, phòng ngừa và điều trị, bao gồm: các định nghĩa liên quan đến giảm PTH, cơ chế của giảm PTH, các triệu chứng và dấu hiệu của giảm PTH, các yếu tố nguy cơ của giảm PTH, các chiến lược phẫu thuật dự phòng, chu phẫu phát hiện và dự đoán tình trạng giảm PTH, và điều trị giảm PTH.
2. SINH LÝ
Thời gian bán hủy ngắn của PTH (3–5 phút), cùng với tính chất mỏng manh của các tuyến cận giáp, tạo tiền đề cho sự sắp xếp chức năng của họ sau khi thao tác. Các căn nguyên của sự giảm PTH có liên quan đến việc mổ xẻ hoặc loại bỏ
các tuyến cận giáp dễ bị tổn thương trong các hoạt động ở vùng trung tâm cổ, dẫn đến giảm PTH tuần hoàn.
3. ĐỊNH NGHĨA
Giảm PTH sinh hóa được định nghĩa là mức PTH nguyên vẹn thấp, dưới giới hạn dưới của tiêu chuẩn phòng thí nghiệm (thường là 12 pg / mL), kèm theo hạ calci huyết. Phạm vi bình thường giá trị PTH khác nhau, tùy thuộc vào phòng thí nghiệm.
Hạ canxi máu là tổng mức canxi huyết thanh nhỏ hơn giới hạn dưới của phạm vi tham chiếu.
Giá trị canxi huyết thanh thoáng qua ngoài tham chiếu bình thường phạm vi có thể phản ánh những thay đổi động trong chất điện phân và trạng thái của hydrat hóa chứ không phải là giảm calci huyết thực sự. Hạ calci huyết có thể xảy ra độc lập với giảm PTH, nhưng luôn luôn xảy ra giảm PTH dẫn đến hạ calci máu, mặc dù thời gian trễ có thể từ giờ đến ngày.
Giảm PTH lâm sàng được định nghĩa là giảm PTH sinh hóa kèm theo các triệu chứng và / hoặc dấu hiệu của hạ calci huyết.
Suy tuyến cận giáp, hoặc giảm nồng độ tương đối, có thể xảy ra sau phẫu thuật vùng cổ và thường được biểu hiện bằng các triệu chứng lâm sàng của tình trạng giảm nồng độ cần điều trị y tế, mặc dù các giá trị đo trong phòng thí nghiệm trong phạm vi bình thường.
Giảm PTH thấp thoáng qua hoặc tạm thời được định nghĩa là xảy ra đối với ít hơn sáu tháng sau khi phẫu thuật, trong khi giảm PTH vĩnh viễn tiếp tục hơn sáu tháng sau khi phẫu thuật.
4. CƠ CHẾ
Các cơ chế làm cơ sở cho giảm PTH có liên quan đến sự gián đoạn cung cấp động mạch tuyến cận giáp hoặc dẫn lưu tĩnh mạch, chấn thương cơ học, chấn thương nhiệt hoặc điện, và một trong hai cố ý hoặc vô ý cắt bỏ một phần hoặc toàn bộ tuyến cận giáp.
Chức năng tuyến cận giáp bình thường đòi hỏi một nguồn cung cấp máu phong phú; Một tuyến cận giáp bình thường bao gồm tới 30% mao mạch nuôi. Cung cấp máu tuyến cận giáp vừa tinh vi vừa phức tạp và cần chú ý chặt chẽ trong quá trình phẫu thuật cắt bỏ tuyến giáp để đảm bảo bảo tồn tuyến cận giáp. Trong khi động mạch giáp dưới là điển hình là mạch máu chi phối cung cấp các tuyến cận giáp, phép đo lưu lượng Doppler đã chỉ ra rằng động mạch tuyến giáp cao hơn và các mạch trong tuyến giáp dây (dây chằng) có thể chiếm ưu thế ở một số cá nhân.
Suy giảm bài tiết PTH dẫn đến hạ calci máu sau phẫu thuật do ức chế quá trình tiêu xương, giảm tổng hợp 1,25-dihyroxyvitamin D qua thận, và làm giảm sự hấp thụ canxi ở ruột.
5. TRIỆU CHỨNG VÀ DẤU HIỆU
Hạ calci huyết gây hưng phấn thần kinh cơ và mất ổn định điện tim do thần kinh cơ giảm ngưỡng khử cực tế bào.
Các triệu chứng ban đầu phổ biến nhất của nó là dị cảm, hoặc tê và ngứa ran, quanh miệng vùng và các đầu ngón tay. Cứng cơ, chuột rút và co thắt cũng phổ biến.
Các triệu chứng tâm thần kinh bao gồm lú lẫn, tức giận, trầm cảm, choáng váng và cáu kỉnh.
Sự co cơ kéo dài nhiều hơn có thể dẫn đến co thắt thanh quản, và kích thích thần kinh nặng hơn có thể dẫn đến co giật.
Các dấu hiệu của hạ calci huyết bao gồm chứng tetany quan sát được hoặc gợi ý.
Những phát hiện cổ điển lâm sàng là một dấu hiệu Chvostek dương tính(trên khuôn mặt co giật cơ khi chạm vào vùng trước não thất dây thần kinh mặt; hiện tại ở mức cơ bản lên đến 25% số người), hoặc dấu hiệu Trousseau dương tính (gập cổ tay, ngón cái và khớp thần kinh thực vật và hạ huyết áp của các ngón tay, khi tắc động mạch cánh tay do truyền máu áp suất vòng bít trên huyết áp tâm thu).
Tim mạch: các dấu hiệu quan sát được khi tiến triển hạ calci huyết bao gồm kéo dài khoảng QT có thể dẫn đến xoắn điểm, một dạng nhịp nhanh thất có thể thoái hóa thành rung thất.
6. CÁC YẾU TỐ NGUY CƠ
Giảm PTH có thể theo sau bất kỳ song phương đồng thời hoặc theo giai đoạn nào phẫu thuật vùng cổ. Các yếu tố nguy cơ cho tình trạng giảm nồng độ tạm thời hoặc thường xuyên PTH được trình bày trong Bảng 1. Một phẫu thuật một phần tuyến giáp trước đó tạo ra khả năng tăng nguy cơ giảm PTH trong khi hoàn thành phẫu thuật cắt bỏ tuyến giáp, do tình trạng không xác định (sự hiện diện hoặc khả năng tồn tại) của tuyến cận giáp các tuyến giáp đã phẫu thuật trước đó.
Cách đơn giản nhất để tránh bị hạ thấp là hạn chế mức độ của phẫu thuật cắt bỏ tuyến giáp đối với một phương pháp tiếp cận đơn phương. Mặc dù cơ sở lý luận lịch sử cho việc phẫu thuật cắt gần toàn bộ hoặc gần trọn tuyến giáp, thay vì cắt toàn bộ tuyến giáp, một phần là bảo tồn các tuyến cận giáp, nó chưa bao giờ được thực hiện một cách đầy đủ. đã nghiên cứu xem điều này có thực sự làm giảm nguy cơ giảm nồng độ hay không.
Cấy ghép tự động tuyến cận giáp tại thời điểm phẫu thuật cắt bỏ tuyến giáp có liên quan đến việc tăng nguy cơ giảm PTH tạm thời. Nghịch lý thay, cấy ghép tự động tuyến cận giáp thường quy có thể làm giảm nguy cơ giảm nồng độ PTH vĩnh viễn. Trong khi dữ liệu hỗ trợ tuyến cận giáp dự phòng không phải là chắc chắn, nguy cơ hạ PTH vĩnh viễn là rất thấp ở những bệnh nhân có trải qua quá trình tự động cấy ghép ít nhất một tuyến cận giáp tuyến.
Bảng 1. Các yếu tố nguy cơ cho giảm PTH vĩnh viễn

7. THIẾU HỤT VITAMIN D
Khi phẫu thuật tuyến giáp theo kế hoạch là hai bên, xét nghiệm trước phẫu thuật về canxi huyết thanh ban đầu, PTH, và 25-nồng độ hydroxy vitamin D trong máu có thể hữu ích. Nếu đường cơ sở canxi thấp ở mức bình thường, hoặc dưới mức bình thường, nguy cơ giảm nồng độ tăng lên và có thể thích hợp để bắt đầu uống bổ sung canxi trước mổ. Nếu mức canxi cơ bản cao, thì mức PTH phải được đo để đánh giá chứng cường cận giáp nguyên phát ẩn, có thể được điều trị dứt điểm trong thời gian cắt bỏ tuyến giáp. Mức PTH tăng trước phẫu thuật là thường do cường cận giáp thứ phát do thiếu vitamin D. Vitamin D làm tăng sự hấp thu của canxi từ đường ruột, và việc bổ sung có thể hữu ích cho những bệnh nhân bị giảm nồng độ, giả sử không có tình trạng kém hấp thu là hiện tại. Vitamin D cũng tăng tiêu xương và giảm bài tiết canxi qua thận và phân . Thiếu vitamin D có thể nghiêm trọng (dưới mức thấp nhất có thể ghi lại, <10 ng / mL), trung bình (10 đến <20 ng /mL), hoặc nhẹ (20–30 ng / mL). Để tối ưu hóa sau phẫu thuật hấp thụ canxi, điều trị thiếu hụt vitamin D là điều cần thiết.
Cục Quản lý Thực phẩm và Dược phẩm (FDA) phác đồ được phê duyệt là 50.000 IU vitamin D3 (cholecalciferol) hàng tuần hoặc 6000 IU mỗi ngày trong tám tuần; tích cực hơn phác đồ và các chất bổ sung vitamin D khác có sẵn. Không phải tất cả các nghiên cứu đã chứng minh mức độ canxi được cải thiện sau phẫu thuật với mức vitamin D trước phẫu thuật cao hơn.
Tỷ lệ hạ calci huyết có ý nghĩa lâm sàng sau khi cắt toàn bộ tuyến giáp là tương tự ở bệnh nhân thiếu Vitamin D nặng, trung bình và nhẹ.
Sự thiếu hụt 25-hydroxyvitamin D nghiêm trọng là một yếu tố dự báo độc lập của giảm nồng độ PTH ở bệnh nhân phẫu thuật cắt toàn bộ tuyến giáp. Tuy nhiên, một phân tích tổng hợp lớn đã báo cáo rằng mức PTH chu phẫu, mức vitamin D trước phẫu thuật, và những thay đổi sau phẫu thuật của canxi là những yếu tố dự báo sinh hóa của hạ calci huyết sau phẫu thuật cắt tuyến giáp.
Với bằng chứng hiện tại, nó có vẻ thích hợp hơn chẩn đoán tình trạng thiếu vitamin D và bắt đầu bổ sung điều chỉnh thích hợp trước khi phẫu thuật. Trong trường hợp phẫu thuật tuyến giáp hai bên tự chọn, có thể thận trọng để trì hoãn phẫu thuật để điều chỉnh tình trạng thiếu vitamin D nghiêm trọng.
8. PHẪU THUẬT
Bảo tồn cả bốn tuyến cận giáp trong tổng số cắt bỏ tuyến giáp là một mục tiêu phẫu thuật cực kỳ quan trọng, nhưng điều này mục tiêu không phải lúc nào cũng đạt được do mức độ của bệnh tuyến giáp, cộng với các biến thể về vị trí giải phẫu và máu cung cấp của các tuyến cận giáp. Việc tránh tổn thương tuyến cận giáp trước hết đòi hỏi bác sĩ phẫu thuật phải có khả năng nhận biết chính xác mô tuyến cận giáp. Các tuyến cận giáp khó để phân biệt với các mô cổ xung quanh khác vì chúng có kích thước nhỏ và màu sắc tương tự so với tuyến giáp, mô kiên kết và hạch bạch huyết. Chìa khóa thời gian để xác định tuyến cận giáp có là một phương pháp tiếp cận trực quan dự đoán chủ động và sử dụng các mốc phẫu thuật. Để cải thiện nhận dạng tuyến cận giáp thông qua trong phẫu thuật phát huỳnh quang mô tuyến cận giáp khi có chất tương phản tác nhân hoặc chất nhạy sáng (xanh indocyanin, amino levulinic axit hydrochloride [5-ALA], xanh methylen) và phát hiện với hình ảnh huỳnh quang hồng ngoại gần (42–44). Gần đây hơn vẫn là việc phát hiện thành công tuyến cận giáp tự phát huỳnh quang với quang phổ huỳnh quang cận hồng ngoại.
Một phẫu thuật bóc tách hình bao nhẹ nhàng phản ánh vùng cận giáp các mô mỡ trên bề mặt của tuyến giáp cho phép duy trì nguồn cung cấp máu cho tuyến cận giáp. Kỹ thuật này yêu cầu bóc tách ngay lập tức trên bề mặt của tuyến giáp trung gian hoặc trước tuyến cận giáp. Sự quan trọng ở càng xa (các) tuyến cận giáp càng tốt khi mổ xẻ. Việc sử dụng độ phóng đại ống kính lúp (2,5) đã được phát hiện để giảm đáng kể tỷ lệ cắt bỏ tuyến cận giáp vô ý (3,8% so với 7,8%), và cả sinh hóa sau phẫu thuật (20,6% so với 33,9%; p = 0,028) và lâm sàng (12,7% so với 33%; p <0,001) hạ calci huyết.
Việc sử dụng các thiết bị năng lượng để niêm phong mạch máu trong quá trình phẫu thuật cắt tuyến giáp là một yếu tố kỹ thuật phẫu thuật liên quan khác. Này các thiết bị năng lượng tạo ra một vùng lan truyền nhiệt thế chấp trong các mô, và cần khoảng cách tối ưu 3–5 mm tách biệt giữa thiết bị và tuyến cận giáp để tránh chấn thương nhiệt. Điều thú vị là không cần thiết phải hình dung cả bốn tuyến cận giáp trong quá trình phẫu thuật cắt bỏ tuyến giáp để giảm tỷ lệ mắc bệnh hạ calci huyết sau mổ. Báo cáo rằng những bệnh nhân có không đến hai tuyến cận giáp được xác định trong cắt bỏ tuyến giáp có tỷ lệ lâm sàng thấp hơn đáng kể hạ calci máu so với những bệnh nhân có 3-4 hình ảnh tuyến cận giáp (3,2% so với 17,1%; p = 0,02).
Trong nghiên cứu này, sự khác biệt quan sát được về hạ canxi máu sinh hóa là không có ý nghĩa (16,1% so với 28,1%; p = 0,13), và tỷ lệ vô ý cắt tuyến cận giáp là tương tự (9,7% so với 9,4%; p = 1,0). Ngược lại, có báo cáo chứng minh rằng trong quá trình phẫu thuật cắt tuyến giáp, ít nhất hai tuyến cận giáp các tuyến nên được xác định và bảo tồn để tránh giảm PTH vĩnh viễn. Các tuyến cận giáp kém phát triển về mặt hình học cùng với tuyến ức, và như vậy có thể được tách đủ khỏi cực dưới của tuyến giáp để làm cho việc nhận dạng trực quan của họ mà không cần mổ xẻ khó khăn hơn nhưng việc bảo quản chúng dễ dàng hơn trong quá trình phẫu thuật cắt bỏ tuyến giáp.
Phẫu thuật ung thư tuyến giáp làm tăng nguy cơ giảm PTH, khi tiến hành bóc tách hạch bạch huyết trung tâm. Các tuyến cận giáp cao có nguy cơ bị thương hoặc bị cắt bỏ một cách vô ý thấp hơn các tuyến cận giáp kém hơn, vì hầu hết các di căn hạch cổ trung ương nói chung là nằm ở các khu vực đặt dù và trước khí quản kém hơn. Đôi khi, một tĩnh mạch tuyến cận giáp nhỏ bên dưới có thể nhìn thấy tất nhiên bên và phía trước của động mạch cảnh. Khi nào đã xác định, điều quan trọng là phải bảo tồn tĩnh mạch này, điều này cũng có thể được theo dõi để tạo điều kiện xác định tuyến cận giáp kém hơn. Cung cấp máu cho một khối trong tuyến cận giáp khó bảo quản hơn.
Việc mổ xẻ hạch bạch huyết ở bên cạnh ung thư tuyến giáp nguyên phát thường nên được thực hiện đầu tiên. Khi đó, rủi ro di căn hạch cổ trung ương đối bên phải được cân nhắc trước nguy cơ giảm nồng độ khi quyết định xem có nên tiến hành giải phẫu nốt sâu hơn.
9. CẤY GHÉP TUYẾN CẬN GIÁP
Các tuyến cận giáp xác định cần được đánh giá sự thoát mạch và đưa ra quyết định có thực hiện hay không cấy ghép tuyến cận giáp, để tối đa hóa lượng chức năng được giữ lại mô cận giáp. Sự tắc nghẽn tĩnh mạch có thể được giảm bớt bằng cách chấm điểm sắc nét của nang tuyến cận giáp, điều này có thể dẫn đến bình thường hóa nhanh chóng hoặc cải thiện màu sắc.
Tuy nhiên, thiếu máu cục bộ (suy động mạch) của tuyến cận giáp tuyến có thể tinh vi và khó phát hiện, vì tuyến có thể chỉ hơi nhạt đến màu bình thường.
Điểm chung vấn đề nan giải trong phẫu thuật là liệu việc cấy ghép tự động các tuyến cận giáp đổi màu liên tục hay tiến triển là thích hợp. Phát hiện ra rằng những bệnh nhân có tuyến cận giáp đổi màu chỉ bị suy giảm chức năng thoáng qua. Họ chỉ đề nghị cấy ghép tuyến cận giáp nếu có bằng chứng rõ ràng thiếu máu cục bộ hoặc cung cấp máu không đủ.
Cấy ghép tuyến cận giáp được thực hiện bằng cách lưu trữ tuyến cận giáp đã cắt đầu tiên trong nước muối đá trong khi một mảnh mô tuyến cận giáp được gửi để xác nhận phần đông lạnh. Tuyến cận giáp sau đó được băm thành các mảnh 1 mm được cấy ghép tự động bằng cách cấy trực tiếp hoặc tiêm vào bắp hoặc túi dưới da, trong sternocleidomastoid cơ hoặc ở những nơi khác. Mục đích của cấy ghép tuyến cận giáp là giảm nguy cơ giảm PTH vĩnh viễn. Đáng chú ý, phần lớn báo cáo tài liệu trên cấy ghép tuyến cận giáp tập trung vào các tuyến từ bệnh nhân có cường cận giáp, và những quan sát của họ có thể không ngoại suy cho việc cấy ghép tuyến cận giáp khi chức năng tuyến cận giáp trước phẫu thuật là bình thường. Báo cáo tỷ lệ hạ canxi máu sau phẫu thuật cao hơn ở những bệnh nhân trải qua cấy ghép tuyến cận giáp trong quá trình cắt tuyến giáp so với những người không phẫu thuật , nhưng giảm nồng độ thuốc vĩnh viễn chỉ xảy ra ở bệnh nhân người không trải qua cấy ghép tuyến cận giáp. Tuy nhiên, ở một nghiên cứu, các nhà điều tra tương tự đã phát hiện ra rằng cấy ghép tuyến cận giáp thường quy có liên quan đến tỷ lệ cao hơn của hạ canxi máu sau phẫu thuật, và không dẫn đến giảm đáng kể tỷ lệ mắc bệnh. của tình trạng giảm PTH vĩnh viễn khi so sánh với chính sách có chọn lọc cấy ghép tuyến cận giáp. Một nghiên cứu lớn của Úc đã kiểm tra các kết quả lâm sàng sau khi cấy ghép tự động không, một, hai hoặc ba tuyến cận giáp. Là số lượng tự động được cấy ghép tuyến cận giáp tăng lên, tỷ lệ giảm PTH tạm thời tăng tương ứng (p <0,05), nhưng tỷ lệ giảm nồng độ PTH vĩnh viễn tương tự ở mức <1% (p = NS), tương ứng.
10. XÉT NGHIỆM HÓA HỌC
Calcium và PTH máu.
Khả năng dự đoán sự xuất hiện của chứng giảm PTH tạm thời, theo đánh giá chủ quan của bác sĩ phẫu thuật trong quá trình hoạt động, rất biến. Phép đo nối tiếp khách quan nồng độ canxi huyết thanh thường được sử dụng để phân tầng nguy cơ phát triển hạ calci huyết có triệu chứng trong thời kỳ hậu phẫu, và để xác định nhu cầu canxi uống và calcitriol. Sau khi cắt bỏ tuyến giáp, giá trị tuyệt đối của nồng độ canxi huyết thanh, cũng như xu hướng và độ dốc hoặc tỷ lệ thay đổi của các giá trị này, cũng đã được sử dụng để dự đoán giảm PTH, nhưng cách tiếp cận này yêu cầu đủ thời gian để quan sát một xu hướng như vậy.
Trong một nghiên cứu, canxi huyết thanh nồng độ được đo ở thời điểm 6 và 12 giờ sau khi cắt toàn bộ tuyến giáp, và bệnh nhân có độ dốc canxi huyết thanh dương tính (tăng mức độ) được coi là an toàn để xuất viện với hoặc mà không cần bổ sung canxi. Đối với bệnh nhân có độ dốc không tích cực nhưng với mức canxi huyết thanh ‡ 8 mg / dL, thải ra với bổ sung canxi cũng được tìm thấy là an toàn.
Bởi vì canxi thịnh hành thường yêu cầu lấy mẫu trên khoảng thời gian từ 12 đến 24 giờ hoặc lâu hơn, và vì nồng độ canxi sau phẫu thuật có thể bị rối loạn do dự phòng quản lý canxi và calcitriol, vitamin D trước phẫu thuật, nhiều nhóm đã xem xét công dụng của đo mức PTH nguyên vẹn trong phẫu thuật hoặc sau phẫu thuật.
PTH trong phẫu thuật đề cập đến để xử lý nhanh chóng các mẫu máu được lấy trong hoặc ngay sau khi phẫu thuật tuyến giáp hoặc trung tâm cổ để xác định mức PTH sẽ ảnh hưởng đến phẫu thuật hoặc điều trị hậu phẫu. Tại nhiều cơ sở, xét nghiệm PTH trong phẫu thuật cung cấp kết quả nhanh chóng, có thể hành động được, trong khi xét nghiệm PTH nguyên vẹn thông thường khảo nghiệm có thể không có thời gian quay vòng đủ nhanh để ra quyết định chu phẫu. Đó là chu kỳ bán hủy ngắn bình thường của PTH (3–5 phút) cho phép đưa ra các quyết định dựa trên mức PTH sau phẫu thuật. Thời gian của các phép đo PTH trong các nghiên cứu đã xuất bản đã dao động từ 10 phút đến 24 giờ sau phẫu thuật cắt bỏ tuyến giáp. Nhận thấy rằng sự phục hồi thấp dự đoán mức PTH sau phẫu thuật trong phòng (<12 pg / mL) sự phát triển của hạ calci huyết, với độ nhạy 100% và độ đặc hiệu là 92% . Báo cáo rằng mức thấp mức PTH sau phẫu thuật trong bốn giờ (3–10 pg / mL) có độ nhạy là 90% và độ đặc hiệu là 84% để dự đoán hạ calci huyết sau phẫu thuật, và có báo cáo rằng một mức PTH nguyên vẹn dưới 15 pg / mL vào ngày hậu phẫu 1 được dự đoán là giảm PT, với độ nhạy 97,7% và độ đặc hiệu là 82,6% . Vì vậy, cơ hội sớm nhất để dự đoán tình trạng giảm nồng độ một cách đáng tin cậy là thông qua phép đo mức PTH huyết thanh khi kết thúc hoặc ngay sau khi phẫu thuật. Mức PTH <15 pg / mL thường là dự đoán của việc sắp xảy ra hạ calci huyết. Nồng độ PTH trong phẫu thuật được đo một mình hoặc kết hợp với các phép đo nồng độ canxi huyết thanh có thể hướng dẫn quyết định xuất viện so với theo dõi bệnh nhân trong bệnh viện, để kê đơn thuốc uống dự phòng canxi, hoặc thực hiện các biện pháp tích cực hơn để ngăn ngừa hoặc điều trị hạ calci huyết.
Dựa trên những bằng chứng có sẵn và thừa nhận rằng: phạm vi tham chiếu khác nhau dựa trên xét nghiệm và tổ chức, nó là ý kiến của ATA rằng một PTH giá trị > 15 pg / mL đo được ở người lớn ở thời điểm 20 phút sau khi phẫu thuật cắt tuyến giáp sẽ làm giảm nhu cầu theo dõi canxi huyết thanh chuyên sâu và / hoặc bổ sung canxi.
Giá trị PTH sau phẫu thuật <15 pg / mL sẽ gợi ý tăng nguy cơ giảm nồng độ canxi cấp tính có thể phải kê đơn trước canxi đường uống và calcitriol và / hoặc các phép đo canxi huyết thanh nối tiếp cho đến khi ổn định canxi.
Khả năng dự đoán tạm thời thay vì vĩnh viễn không chắc chắn tình trạng giảm PTH sau phẫu thuật cắt bỏ tuyến giáp. Ít nhất một nghiên cứu cho thấy rằng giảm PTH cấp tính sau phẫu thuật đặc biệt đã làm không dự đoán được tình trạng giảm PTH vĩnh viễn. Một số thông số, bao gồm giá trị PTH sau phẫu thuật, sự suy giảm giá trị PTH giữa các phép đo trước phẫu thuật và sau phẫu thuật, mức độ giảm mức magiê và liệu cấy ghép tuyến cận giáp có được mang theo ngoài, có liên quan đến nguy cơ giảm nồng độ PTH vĩnh viễn.
Tuy nhiên, việc sử dụng các tham số này không được thiết lập nhất quán và yêu cầu điều tra thêm.
10. QUẢN LÝ
Mục tiêu của việc quản lý tình trạng giảm PTh, tiềm năng hay thực tế, là để tránh các triệu chứng và biến chứng của hạ calci huyết.
Các triệu chứng cấp tính có thể từ tinh tế đến sâu sắc, và may mắn thay các triệu chứng có thể nhận biết được từ nhẹ đến trung bình hạ calci huyết thường báo trước nhiều biến chứng đe dọa tính mạng do hạ calci huyết nặng. Phát triển cấp tính hạ calci huyết sau khi phẫu thuật tuyến giáp làm chậm lại sự suy giảm mức PTH huyết thanh, và bệnh nhân có thể đã được xuất viện trước khi lượng canxi huyết thanh của họ có đạt mức bình thường, có thể xảy ra 24-72 giờ sau khi cắt bỏ tuyến giáp. Vì vậy, điều quan trọng là phải lường trước khả năng tiến triển của hạ calci máu, giáo dục bệnh nhân về sự phát triển có thể có của nó và các bước họ nên thực hiện để tránh và điều trị nó, đồng thời thực hiện các biện pháp vừa ngăn ngừa và điều chỉnh tình trạng hạ calci huyết trong giai đoạn hậu phẫu.
Những người có chức năng tuyến cận giáp bình thường đã trải qua phẫu thuật uyến giáp hoặc vùng cổ trung tâm có nguy cơ phát triển giảm PTH với động học và phục hồi khác với những người phẫu thuật cắt tuyến cận giáp để điều trị cường cận giáp. Phân biệt tuyến cận giáp bình thường trước mổ chức năng có thể bị rối loạn vì nhiều bệnh nhân dùng canxi, vitamin D và / hoặc các chất bổ sung khác theo thói quen hoặc cơ sở không liên tục. Đo lường tuyệt đối sau phẫu thuật giá trị và xu hướng của canxi dưới dạng canxi máu toàn phần hoặc ion hóa mức độ là cơ sở chính của việc theo dõi lâm sàng. Tuy nhiên, việc xem xét hàm lượng vitamin D và magiê cũng cần thiết.
Chi phí đo nồng độ canxi ion hóa có thể cao hơn đáng kể so với chi phí đo canxi huyết thanh. Mặc dù mức canxi ion hóa đã được chứng minh là là một chất chỉ thị nhạy hơn canxi huyết thanh cho chẩn đoán cường cận giáp, nó không nhất thiết nhạy cảm hơn hoặc hữu ích hơn để hướng dẫn quản lý giảm PTH. Tuy nhiên, ít nhất một albumin huyết thanh chu phẫu mức độ cần được đo để cho phép tính toán mức canxi hiệu chỉnh.
Một phương pháp dự phòng theo kinh nghiệm để kiểm soát tình trạng hạ calci huyết sau phẫu thuật cắt tuyến giáp là kê đơn thuốc uống canxi thường xuyên có hoặc không có calcitriol đường uống, không có kiểm tra mức độ PTH hoặc canxi. Cách tiếp cận này không hiệu quả, không sử dụng nhiều lao động, nhanh chóng và có thể nhanh chón xuất viện sau khi cắt bỏ tuyến giáp. Canxi cacbonat đường uống là loại có sẵn rộng rãi nhất và chế phẩm rẻ tiền, và được cung cấp dưới dạng 500–625 mg đến1000–1250 mg hai đến ba lần một ngày.
Việc sử dụng canxi đường uống thường xuyên đã được báo cáo là làm giảm hạ calci huyết sau phẫu thuật xuống khoảng 10% . Thêm calcitriol (1,25- (OH) 2-D3), thường với liều lượng 0,5–1,0 lg mỗi ngày, tăng thêm chi phí nhưng làm tăng hiệu quả của việc uống canxi. Calcitriol làm tăng hấp thu canxi ở ruột và cũng huy động canxi từ xương. Thời gian bán hủy của calcitriol tương đối ngắn (5–8 giờ) và độc tính do quá mức. Việc uống calcitriol có thể hồi phục nhanh chóng (trong vòng vài ngày), mặc dù ở bệnh nhân suy thận, thời gian bán thải của nó có thể tăng gấp đôi.
Ngược lại, vitamin D3 tan trong chất béo, cholecalciferol, có thời gian bán hủy từ vài tuần đến vài tháng, và độc tính có thể dẫn đến mô mềm vôi hóa, sỏi thận, thận hư, hoặc thận mãn tính. 25 OH-vitamin D cũng yêu cầu chuyển đổi thành hoạt động 1,25 OH-vitamin D bởi 1-a-hydroxylase, là một enzyme phụ thuộc PTH và magiê. Một nghiên cứu ngẫu nhiên, tiềm năng về bệnh nhân sau khi cắt toàn bộ tuyến giáp nhận thấy rằng 1500 mg đường uống muối canxi và 1 lg calcitriol dùng hai lần một ngày là cao hơn 0,5 lg calcitriol dùng hai lần một ngày hoặc không calcitriol. Phương pháp dự phòng tích cực này có một liên quan đến nguy cơ phóng điện quá mức không phổ biến nhưng nghiêm trọng và gây tăng calci huyết và tổn thương thận tiềm ẩn. Vì vậy, theo dõi sinh hóa để giảm bớt thuốc là bắt buộc.
Các biện pháp dự phòng cũng phụ thuộc vào sự tuân thủ của bệnh nhân và dung nạp đường uống. Tuy nhiên, chi phí của canxi cacbonat và calcitriol có xu hướng ít hơn chi phí xét nghiệm PTH. Trên mặt khác, ngay cả chi phí kiểm tra PTH cũng thấp hơn đáng kể so với chi phí khám tại phòng cấp cứu hoặc nhập viện.
Trong khi canxi và calcitriol dự phòng thoáng qua có thể bắc cầu thời gian phục hồi cho các tuyến cận giáp bị rối loạn chức năng một thời gian ngắn (không rõ, trừ khi được kiểm tra) là không cần thiết. Tuy nhiên, khi Giảm PTH cấp tính được biết là có mặt, người ta đã phát hiện ra rằng việc thay thế canxi và vitamin D hoạt hóa càng tích cực thì cơ hội phục hồi tuyến cận giáp càng cao.
Bệnh nhân có PTH <15 pg / mL, canxi huyết thanh là <8,5 mg / dL, hoặc Ca ion hóa <1,1 mmol / L nên được xem xét bổ sung canxi đường uống sau phẫu thuật.
Một chế độ 400–1200 mg canxi nguyên tố mỗi ngày (1–3 g của canxi cacbonat;) hoặc tương đương canxi citrat (2000–6000 mg mỗi ngày) dùng đường uống chia làm nhiều lần thường là đủ.
Canxi cacbonat (40% canxi nguyên tố) và canxi citrate (21% canxi nguyên tố) là muối canxi phổ biến nhất và nên được dùng trong bữa ăn. Canxi cacbonat cần có môi trường axit để hòa tan. Bệnh nhândùng thuốc ức chế bơm proton, bệnh nhân cao tuổi mắc chứng achlorhydria, và bệnh nhân cắt dạ dày có thể được điều trị tốt hơn bằng canxi citrate, không yêu cầu môi trường axit để hấp thụ. Một số bệnh nhân cho biết tiêu hóa ít hơn tác dụng phụ với canxi citrate và viên canxi citrate có xu hướng nhỏ hơn và dễ nuốt hơn, mặc dù có thể nhai được và các tùy chọn chất lỏng có sẵn cho cả hai. Liều lượng canxi uống nên tách biệt với thay thế hormone tuyến giáp bằng đường uống, vì canxi ức chế sự hấp thu levothyroxine. Levothyroxine nên uống một giờ trước hoặc ba giờ sau khi canxi muối được uống. Thời gian nhịn ăn kéo dài mà xảy ra trong khi ngủ cũng có thể góp phần vào sáng sớm hạ canxi máu nếu uống canxi ba lần mỗi ngày thay vì cứ tám giờ một lần.
Nếu bệnh nhân có triệu chứng hạ calci huyết và huyết thanh mức canxi đang giảm trong các phép đo tuần tự hoặc còn lại <7 mg / dL, sau đó là calcitriol, thường 0,25–0,5g hai lần mỗi ngày, có thể được thêm vào chế độ của họ. Hơn nữa, sự suy giảm magiê làm giảm khả năng giải phóng và hoạt động của PTH. Do đó, nếu magiê huyết thanh là <1,6 mg / dL ở bệnh nhân bình thường chức năng thận, bổ sung magiê với 400 mg magie oxit một hoặc hai lần mỗi ngày có thể đẩy nhanh quá trình canxi phục hồi và cũng có thể làm giảm chứng táo bón thường gặp kết hợp với thay thế canxi liều cao.
Nếu các triệu chứng hoặc dấu hiệu của hạ calci huyết tiến triển mặc dù điều trị, và canxi huyết thanh vẫn <7 mg / dL, không chỉ lượng canxi mà còn cả magiê cũng nên được đo và bổ sung khi cần thiết. Nếu hạ calci huyết có triệu chứng nghiêm trọng phát triển mặc dù điều trị calci và calcitriol đường uống, thì một ecg 12 đạo trình nên được thực hiện, khoảng QT hiệu chỉnh (QTc) được đo, và tiêm tĩnh mạch (i.v.) canxi. Canxi do i.v. bolus (1–2 g canxi gluconat [93 mg canxi nguyên tố trong một lọ canxi gluconate] trong 50 mL dextrose 5% được truyền trong 20 phút) là phương pháp nhanh nhất nhưng cũng kém bền nhất để tăng canxi huyết thanh nhanh chóng. Canxi nhỏ giọt hoặc chậm i.v. truyền dịch cung cấp nồng độ máu ổn định hơn và bằng cách sử dụng các phép đo nối tiếp, có thể được điều chỉnh để duy trì mức canxi trong giới hạn bình thường thấp. Canxi gluconat (90 mg canxi nguyên tố trên 10 mL) là muối ưa thích cho thiết bị ngoại vi i.v. sự bổ sung. Clorua canxi (270 mg canxi nguyên tố trên 10 mL) dễ gây viêm tĩnh mạch và hoại tử mô cục bộ trừ khi được phân phối qua đường trung tâm, hoặc pha loãng đến nồng độ khoảng một phần ba cho mạch ngoại vi. Tuy nhiên, bắt đầu nhỏ giọt canxi cũng cần theo dõi điện tâm đồ vì nguy cơ liên quan đến quá liều canxi tiềm ẩn, và cả bởi vì bệnh nhân bị hạ calci máu nặng dễ bị bất ổn về tim, kéo dài QTc, hoặc thậm chí phát triển điển quanh co nhất. Bệnh nhân được truyền canxi nhỏ giọt nên tăng liều canxi và calcitriol bằng đường uống càng sớm càng tốt và chúng cai sữa nhỏ giọt khi được chấp nhận.
Khi việc kiểm soát canxi vẫn còn khó khăn mặc dù tất cả các các biện pháp trên, thuốc lợi tiểu thiazide có thể được xem xét. Thiazide tăng cường tái hấp thu canxi ở ống thận xa, từ đó tăng cường giữ lại lượng canxi đang được bổ sung và giảm bài tiết canxi qua đường tiểu. Nếu không có chống chỉ định, hydrochlorothiazide 12,5–50 mg mỗi ngày có thể có hiệu quả, nhưng phải chuẩn độ để tránh tụt huyết áp. Một khi bệnh nhân đủ ổn định khi chỉ điều trị bằng đường uống xuất viện, vẫn phải tuân theo nồng độ canxi, và nên giảm dần liều calcitriol khi trạng thái ổn định. đạt được. Bệnh nhân được phẫu thuật cắt tuyến giáp vì Graves ' bệnh đặc biệt có nguy cơ vì xương khử khoáng bị vôi hóa trở lại thông qua '' Hội chứng xương đói '' sau khi phẫu thuật. Sau vài tuần điều trị cho hạ calci huyết, tăng calci huyết hồi phục có thể xảy ra và sẽ cần giảm liều calcitriol.
Khuyến cáo về thải canxi qua nước tiểu trong 24 giờ <7,5 mmol / ngày và sản phẩm canxi-phốt pho <55 mg2/ dL2.
Sản phẩm Canxi phốt pho (thường chỉ gặp ở bệnh nhân suy thận, nhưng trầm trọng hơn do tăng cường vitamin D) có nguy cơ gây rối loạn nhịp tim, trong đó vôi hóa mạch máu, huyết khối và da hoại tử xảy ra. Tỷ lệ tử vong do điều trị calciphylaxis thường liên quan đến nhiễm trùng huyết và tiếp cận 45-50% .
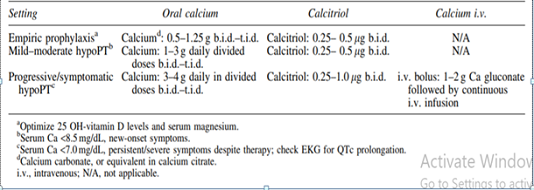
Bảng 2: Tiếp cận quản lý suy tuyến cận giáp
Để ngăn ngừa tăng canxi niệu (> 150 mg / 24 giờ), và giảm tổng lượng canxi bổ sung cần thiết để duy trì lượng canxi lưu thông đầy đủ một cách hiệu quả, có thể thêm hydrochlorothiazide 12,5–50 mg mỗi ngày vào chế độ điều trị. Ngay cả sau khi bệnh nhân ổn định với canxi uống và chế độ vitamin D, các đợt hạ calci huyết hoặc tăng calci huyết có thể xảy ra trong bệnh cảnh cấp tính, mất nước, hoặc căng thẳng. Mang thai và cho con bú cũng ảnh hưởng đến canxi và nhu cầu vitamin D và chuyển hóa, và các biện pháp phòng ngừa đặc biệt cần được thực hiện khi kê đơn các chất bổ sung trong những điều kiện này. Không có dữ liệu được kiểm soát về việc sử dụng calcitriol trong thai kỳ ở người; nó đã được phân loại là Hoa Kỳ FDA thai kỳ loại C, chỉ ra rằng động vật sinh sản các nghiên cứu cho thấy có ảnh hưởng xấu đến thai nhi, và khuyên rằng nó không được sử dụng trong khi mang thai trừ khi lợi ích vượt trội hơn nguy cơ đối với thai nhi. Sử dụng calcitriol cũng không được khuyến khích trong thời kỳ cho con bú vì nó được cho là đi vào sữa mẹ. Do đó, nếu nó được sử dụng trong thời kỳ cho con bú, nồng độ canxi huyết thanh của cả mẹ và trẻ sơ sinh cần được theo dõi.
Bệnh nhân đã trải qua phẫu thuật cắt dạ dày trước tăng nguy cơ hạ calci huyết sau phẫu thuật do kém hấp thu. Bệnh nhân cắt dạ dày có thể có mức PTH cao sau khi phẫu thuật tầng sinh môn của họ, ngay cả khi vitamin D của họ mức bình thường, nhưng đặc biệt là khi vitamin D mức độ thiếu hụt. Canxi lỏng có thể cải thiện sự hấp thụ trong những trường hợp này.
Tình trạng giảm PT kéo dài có thể có tác động đáng kể đến chất lượng cuộc sống. Hậu quả của việc mất điều hòa chuyển hóa canxi trong thời gian dài của tuyến cận giáp, ngay cả khi điều trị đạt được nồng độ canxi trong máu bình thường, bao gồm sỏi thận, thận hư, vôi hóa hạch nền, vôi hóa mô mềm ngoài tử cung, đục thủy tinh thể và các khuyết tật tiềm ẩn trong chuyển hóa xương. Trong một số trường hợp hiếm hoi, có thể xảy ra suy thận cần chạy thận nhân tạo hoặc ghép thận. Đến tránh biến chứng này, siêu âm thận định kỳ và đo canxi trong nước tiểu 24 giờ là quan trọng. Khúc xương vi kiến trúc ở bệnh nhân suy tuyến cận giáp là bất thường, và trong khi hàm lượng khoáng chất có xu hướng tăng lên, thì độ cứng của xương cũng tăng lên, và do đó xương có thể dễ bị gãy xương khi được nạp vào cơ thể . Thật không may, thử nghiệm DXA tiêu chuẩn không hiệu quả trong việc đánh giá rủi ro này. Ngoài ra, những bệnh nhân bị hạ nồng độ thường xuyên.
FDA đã phê duyệt PTH tái tổ hợp ở người (1–84) (rhPTH [1–84]) vào tháng 1 năm 2015 để điều trị cho bệnh nhân giảm PTH. Phương pháp mù đôi, được kiểm soát bằng giả dược, ngẫu nhiên, thử nghiệm REPLACE giai đoạn III đã chứng minh rằng khi rhPTH (1–84) 50–100 lg được tiêm dưới da mỗi ngày một lần, 53% bệnh nhân suy tuyến cận giáp người lớn có thể để giảm nhu cầu canxi và vitamin D của chúng xuống> 50%, và 43% có thể đạt được sự độc lập với vitamin D và giảm canxi xuống <500 mg mỗi ngày. Nồng độ canxi và phốt pho huyết thanh trong nước tiểu cũng giảm, và chỉ số chất lượng cuộc sống được cải thiện. rhPTH (1–84) cũng có thể khôi phục lại bình thường chuyển hóa xương và cải thiện vi kiến trúc xương.
Teriparatide axetat (PTH tái tổ hợp ở người 1–34; rhPTH [1–34]) là phương pháp điều trị loãng xương đã được phê duyệt, và nó hiện đang được nghiên cứu như một nhãn hiệu có thể có điều trị giảm nồng độ PTH sau phẫu thuật.
TÓM LƯỢC
Kiến thức về nguyên nhân và ảnh hưởng của giảm PTH là điều cần thiết để phòng ngừa và quản lý tối ưu. Cá nhân bác sĩ phẫu thuật nên cố gắng nhận ra tỷ lệ giảm PTH của bệnh nhân và giảm thiểu sự phức tạp này thông qua các biện pháp đã được xem xét. Đánh giá tiền phẫu chu đáo, kỹ thuật mổ trong mổ tỉ mỉ, có tiềm năng sử dụng kỹ thuật điều chỉnh (đặc biệt là xét nghiệm PTH), chẩn đoán nhanh chóng và đối xử hợp lý nên giảm thiểu hoặc loại bỏ các nguy cơ và hậu quả tiêu cực của giảm PTH.
TÀI LIỆU THAM KHẢO:
- Lisa A. Orloff, etc, (2018), American Thyroid Association Statement on Postoperative Hypoparathyroidism: Diagnosis, Prevention, and Management in Adults, THYROID, Volume 28, Number 7.
- 04/04/2022 20:01 - Chẩn đoán và điều trị bệnh thần kinh ngoại biên do…
- 31/03/2022 20:22 - Các chiến lược chu phẫu để giảm các biến chứng phổ…
- 29/03/2022 20:33 - Hội chứng hậu COVID-19 cấp
- 19/03/2022 17:45 - Xử trí suy tim cấp ở bệnh nhân cao tuổi
- 13/03/2022 20:55 - Cập nhật các khuyến cáo về điều trị thai bám sẹo m…
- 26/02/2022 15:39 - Cập nhật phương pháp cắt polyp đại tràng qua nội s…
- 19/02/2022 16:28 - Chẩn đoán và xử trí hội chứng tim ngày nghỉ
- 16/02/2022 20:27 - Tăng sản nội mạc tử cung
- 13/02/2022 20:58 - Quản lý đau sau phẫu thuật (p.2)
- 20/01/2022 08:56 - Quản lý đau sau phẫu thuật









