BS. CKII Lê Tự Định -
SÀNG LỌC BỆNH VÕNG MẠC ĐÁI THÁO ĐƯỜNG
Học viện Nhãn khoa Hoa Kỳ đã khuyến nghị tầm soát DR 5 năm sau khi chẩn đoán ở bệnh nhân ĐTĐ típ 1 và tại thời điểm chẩn đoán ở bệnh nhân ĐTĐ típ 2. Những bệnh nhân không có bệnh lý võng mạc nên được kiểm tra đáy mắt mở rộng hàng năm. Nếu có bệnh võng mạc đái tháo đường không tăng sinh nhẹ (NPDR = mild non-proliferative diabetic retinopathy), nên kiểm tra lại sau mỗi 9 tháng. Bệnh nhân NPDR trung bình nên được khám 6 tháng một lần. Những bệnh nhân NPDR nghiêm trọng, nên tiến hành các kỳ kiểm tra 3 tháng một lần. Bệnh nhân mới được chẩn đoán mắc bệnh võng mạc đái tháo đường tăng sinh nên được khám mỗi 2 đến 3 tháng, cho đến khi bệnh được coi là ổn định, lúc này việc khám bệnh có thể ít thường xuyên hơn. Trong thời kỳ mang thai, bệnh nhân nên được khám 3 tháng một lần, vì bệnh võng mạc có thể tiến triển nhanh chóng trong bối cảnh này.
Hình 1. Vi phình mạch và xuất huyết võng mạc trong bệnh võng mạc không tăng sinh.
Hướng dẫn của Hiệp hội Đái tháo đường Hoa Kỳ (ADA) năm 2020 đã đưa ra những khuyến nghị sau:
- Người trưởng thành mắc ĐTĐ típ 1 nên khám mắt toàn diện và mở rộng ban đầu bởi bác sĩ nhãn khoa hoặc bác sĩ đo thị lực trong vòng 5 năm sau khi khởi phát ĐTĐ.
- Bệnh nhân ĐTĐ típ 2 nên được bác sĩ nhãn khoa hoặc bác sĩ đo thị lực khám mắt toàn diện và mở rộng ban đầu tại thời điểm chẩn đoán ĐTĐ.
- Nếu không có bằng chứng về bệnh lý võng mạc trong một hoặc nhiều lần khám mắt hàng năm và đường huyết được kiểm soát tốt, thì có thể xem xét sàng lọc 1-2 năm một lần. Nếu có bất kỳ mức độ nào của bệnh võng mạc tiểu đường, các cuộc kiểm tra võng mạc giãn tiếp theo nên được bác sĩ nhãn khoa hoặc chuyên viên đo mắt lặp lại ít nhất hàng năm. Nếu bệnh võng mạc đang tiến triển hoặc đe dọa đến thị lực, thì việc kiểm tra sẽ được yêu cầu thường xuyên hơn.
- Các chương trình sử dụng chụp ảnh võng mạc (với chức năng đọc từ xa hoặc sử dụng công cụ đánh giá đã được xác thực) để cải thiện khả năng tiếp cận tầm soát DR có thể là chiến lược sàng lọc phù hợp cho DR. Các chương trình như vậy cần cung cấp các lộ trình chuyển tuyến kịp thời để khám mắt toàn diện khi có chỉ định.
- Phụ nữ mắc ĐTĐ típ 1 hoặc típ 2 từ trước đang có kế hoạch mang thai hoặc đang mang thai nên được tư vấn về nguy cơ phát triển và / hoặc tiến triển của DR.
Khám mắt nên được thực hiện trước khi mang thai hoặc trong ba tháng đầu ở bệnh nhân mắc ĐTĐ típ 1 hoặc típ 2 từ trước, sau đó bệnh nhân phải được theo dõi mỗi ba tháng và trong 1 năm sau sinh theo chỉ định của mức độ bệnh lý võng mạc.
SINH BỆNH HỌC
Các cơ chế khác nhau giải thích cho các đặc điểm của bệnh võng mạc đái tháo đường. Phân tích mô bệnh học cho thấy sự dày lên của màng đáy mao mạch, hình thành vi mạch, mất tế bào ngoại mạch, tăng sinh mao mạch và tân mạch. Các vi phình mạch, phần nhô ra của thành mao mạch, đóng vai trò là vị trí rò rỉ chất lỏng và lipid, có thể dẫn đến sự phát triển của bệnh phù hoàng điểm do đái tháo đường. Các lý thuyết về hóa sinh của những thay đổi ở cơ quan cuối này bao gồm tác dụng độc hại do tích tụ sorbitol, tổn thương mạch máu do glycosyl hóa quá mức với liên kết chéo của các protein màng đáy, và hoạt hóa protein kinase C-ß2 bởi yếu tố tăng trưởng nội mô mạch máu (VEGF), dẫn đến tăng sinh mạch máu, tăng tính thấm và tăng sinh tế bào nội mô. VEGF, được sản xuất bởi võng mạc để đáp ứng với tình trạng thiếu oxy, được cho là đóng một vai trò trung tâm trong sự phát triển tân mạch máu.
BIỂU HIỆN LÂM SÀNG
Bệnh võng mạc đái tháo đường không tăng sinh (NPDR = Nonproliferative Diabetic Retinopathy)
Các nghiên cứu đã phát hiện ra bệnh võng mạc ở cả bệnh ĐTĐ phụ thuộc insulin và không phụ thuộc insulin xảy ra từ 3 đến 5 năm hoặc hơn sau khi khởi phát bệnh ĐTĐ. Ở nghiên cứu WESDR, tỷ lệ mắc bệnh võng mạc tối thiểu là gần như 100% sau 20 năm. Một nghiên cứu gần đây hơn đã xác nhận rằng ít nhất 39% thanh niên mắc ĐTĐ phát triển bệnh võng mạc trong vòng 10 năm đầu tiên. Dấu hiệu lâm sàng sớm nhất của DR là vi phình mạch, một chấm đỏ nhìn thấy trên soi đáy mắt có đường kính thay đổi từ 15 đến 60 micromet (Hình 1).
Các tổn thương có thể khó phân biệt với xuất huyết võng mạc khi khám, nhưng với chụp mạch huỳnh quang vi mạch có thể xác định dễ dàng dưới dạng các đốm tăng huỳnh quang (Hình 2, 3). Ngược lại, xuất huyết ngăn chặn huỳnh quang nền và do đó có vẻ tối.
Hình 2. Vi mạch: các chấm siêu huỳnh quang ở pha sớm của chụp mạch huỳnh quang (mũi tên).
Hình 3. Hai phút sau, sự rò rỉ huỳnh quang từ các vi mạch khiến chúng xuất hiện mờ ảo.
Mức độ nghiêm trọng của NPDR có thể được phân loại là nhẹ, trung bình, nặng hoặc rất nặng. Ở mức nhẹ, các vi phình mạch có xuất huyết hoặc dịch tiết cứng (dịch chuyển lipid). Ở NPDR trung bình, những phát hiện này có liên quan đến các đốm bông gòn (nhồi máu khu trú của lớp sợi thần kinh võng mạc hoặc các khu vực ứ đọng sợi trục) hoặc các bất thường vi mạch nội tủy (các mạch có thể giãn ra bất thường và các mạch võng mạc quanh co, hoặc tân mạch nội tủy). "Quy tắc 4-2-1" được sử dụng để chẩn đoán NPDR nặng: các tiêu chí được đáp ứng nếu xuất hiện xuất huyết và vi phình mạch ở 4 góc phần tư, hoặc hạt tĩnh mạch (Hình 4) hiện diện ở 2 góc phần tư, hoặc các bất thường vi mạch nội mạc trung bình có trong 1 góc phần tư. Trong NPDR rất nghiêm trọng, có hai trong số các đặc điểm này.
Việc đánh giá chính xác và phân chia giai đoạn của NPDR là quan trọng như một phương tiện để đánh giá nguy cơ tiến triển. Trong ETDRS, mắt có NPDR rất nặng có nguy cơ mắc bệnh võng mạc tăng sinh nguy cơ cao tăng gấp 60 lần sau 1 năm so với mắt có NPDR nhẹ. Đối với mắt có NPDR nhẹ hoặc trung bình, việc điều trị sớm bằng laser không được đảm bảo, vì lợi ích trong việc ngăn ngừa mất thị lực không lớn hơn tác dụng phụ. Ngược lại, trong bệnh NPDR rất nặng, điều trị bằng laser sớm thường hữu ích.
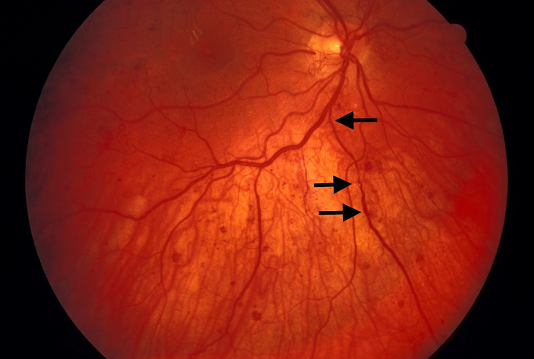
Hình 4. Chuỗi hạt (mũi tên) tĩnh mạch trong một trường hợp bệnh võng mạc đái tháo đường tăng sinh.
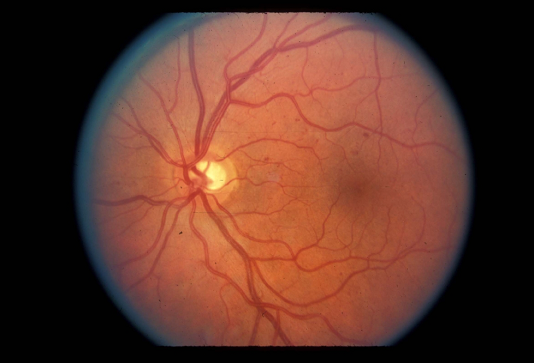
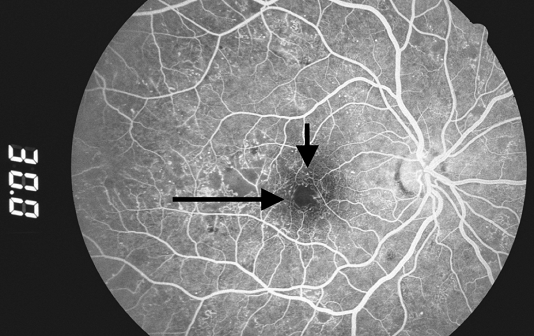
Sự đóng mao mạch cũng có thể dẫn đến thiếu máu cục bộ điểm vàng, một nguyên nhân khác gây mất thị lực ở NPDR. Điều này có thể được xác định trên lâm sàng là sự mở rộng vùng vô mạch bình thường trên chụp mạch huỳnh quang (Hình 5)
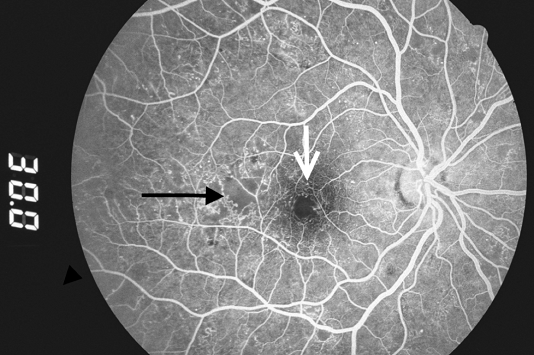
Hình 5. Các mao mạch sa ra xung quanh hố mắt (mũi tên trắng) và trong hoàng điểm thái dương (mũi tên đen).
Phù hoàng điểm do đái tháo đường (DME = Diabetic Macular Edema)
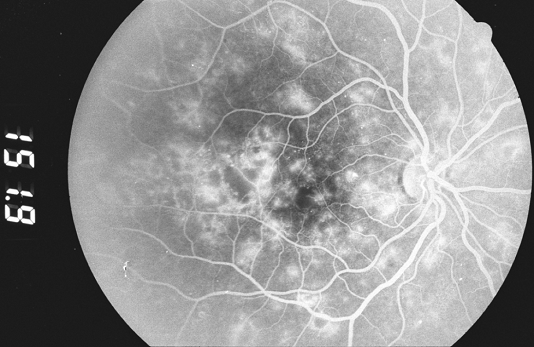
Phù hoàng điểm có thể xuất hiện ở tất cả các giai đoạn của DR và là nguyên nhân phổ biến nhất gây mất thị lực ở bệnh võng mạc đái tháo đường không tăng sinh. Do tính thấm thành mạch tăng lên và hàng rào máu-võng mạc bị phá vỡ, chất lỏng và lipid bị rò rỉ vào võng mạc và làm cho nó sưng lên. Điều này gây ra rối loạn chức năng thụ cảm ánh sáng, dẫn đến giảm thị lực khi trung tâm điểm vàng, hố mắt, bị ảnh hưởng. Trong ETDRS, phù hoàng điểm do đái tháo đường (DME) được đặc trưng là "có ý nghĩa lâm sàng" nếu bất kỳ điều nào sau đây được ghi nhận (Hình 6): dày võng mạc trong vòng 500 micromet quanh hố mắt, dịch tiết cứng trong vòng 500 micromet quanh hố mắt nếu liên quan dày võng mạc, hoặc một vùng dày võng mạc có đường kính 1 đĩa hoặc lớn hơn nếu bất kỳ phần nào của nó nằm trong đường kính 1 đĩa của hố mắt.
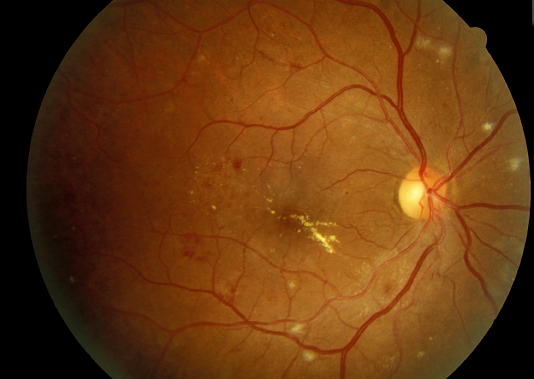
Hình 6. Phù hoàng điểm có ý nghĩa lâm sàng với dịch tiết cứng ở hố mắt. Các đốm bông gòn xuất hiện gần các mạch chính.
Dù nguyên nhân của những thay đổi vi mạch trong ĐTĐ chưa được hiểu đầy đủ, sự thiếu oxy ở võng mạc có thể gây ra sự biểu hiện quá mức của yếu tố tăng trưởng nội mô mạch máu (VEGF), do đó làm tăng rò rỉ mạch máu và phù võng mạc. Bên cạnh thiếu máu cục bộ, viêm cũng có thể đóng một vai trò trong sự phát triển của phù hoàng điểm ở DR. Trên thực tế, nồng độ anhydrase carbonic ngoại bào tăng cao đã được phát hiện trong thủy tinh thể của những bệnh nhân mắc DR. Anhydrase carbonic có thể bắt nguồn từ xuất huyết võng mạc và ly giải hồng cầu và có thể kích hoạt dòng viêm qua trung gian kallikrein, góp phần vào sự phát triển của DME.
Chụp cắt lớp đáy mắt (OCT = Optical Coherence Tomography ) là một kỹ thuật hình ảnh được sử dụng rộng rãi để cung cấp hình ảnh có độ phân giải cao của võng mạc (Hình 7). Hoạt động như một “siêu âm quang học”, OCT chiếu một chùm ánh sáng và sau đó thu nhận ánh sáng phản xạ từ võng mạc để cung cấp hình ảnh mặt cắt ngang. Hầu hết bệnh nhân bị DME có dày võng mạc lan tỏa hoặc phù hoàng điểm dạng nang (sự hiện diện của các khoảng trống giống như nang). Ở một số bệnh nhân, DME có thể liên quan đến lực kéo hyaloidal sau, bong võng mạc thanh mạc hoặc bong võng mạc do lực kéo. Phù hoàng điểm dạng nang và lực kéo hyaloid phía sau có liên quan đáng kể đến thị lực kém hơn.
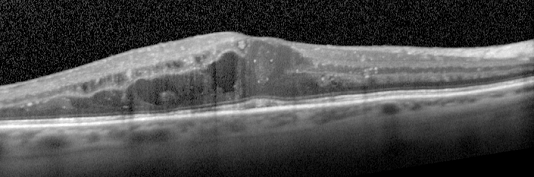
Hình 7. Hình ảnh OCT cho thấy phù hoàng điểm do đái tháo đường.
Bệnh võng mạc đái tháo đường tăng sinh (PDR = Proliferative Diabetic Retinopathy)
Trong bệnh võng mạc đái tháo đường tăng sinh, nhiều thay đổi được thấy ở NPDR xuất hiện cùng với hiện tượng tân mạch kéo dài dọc theo bề mặt của võng mạc hoặc vào trong khoang dịch kính (Hình 8). Các mạch này nằm trong các vòng lặp có thể tạo thành một mạng lưới các nan tỏa ra hoặc có thể trông vô tổ chức. Trong nhiều trường hợp, các mạch máu được ghi nhận đầu tiên trên bề mặt của đĩa quang, mặc dù chúng có thể dễ dàng bị bỏ sót do kích thước nhỏ của chúng. Kiểm tra kỹ thường cho thấy những mạch mới này bắt chéo qua cả động mạch bình thường và tĩnh mạch bình thường của võng mạc, một dấu hiệu cho thấy sự phát triển không được kiểm soát của chúng.
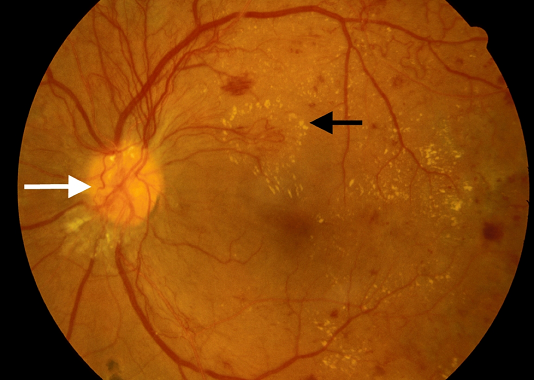
Hình 8. Tân mạch chủ động trong PDR. Tăng sinh mạch máu phủ lên đĩa thị giác (mũi tên trắng). Các vòng mạch mới đặc biệt nổi bật ở phía trên đĩa đệm và kéo dài đến hoàng điểm, nơi rò rỉ chất lỏng dẫn đến lắng đọng một vòng dịch tiết cứng xung quanh lưới tân mạch (mũi tên đen).
Các mạch mới cũng có thể xuất hiện trên mống mắt, một tình trạng được gọi là bệnh đỏ mống mắt (Hình 9). Khi điều này xảy ra, cần kiểm tra cẩn thận góc tiền phòng, vì sự phát triển tân mạch ở vị trí này có thể cản trở dòng chảy của dịch nước và gây ra bệnh tăng nhãn áp tân mạch.
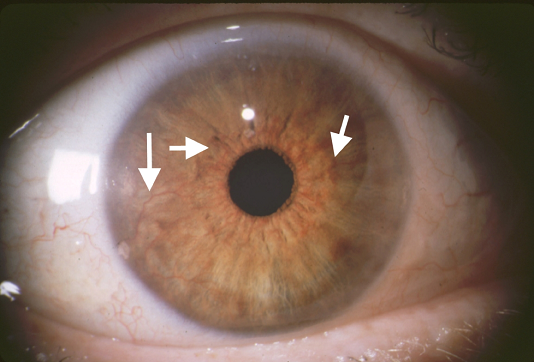
Hình 9. Đỏ mống mắt trong một trường hợp PDR. Các mạch mới bất thường đang phát triển dọc theo bề mặt của mống mắt (mũi tên).
Quá trình tân mạch hóa có thể duy trì tương đối ổn định hoặc nó có thể phát triển nhanh chóng; Tiến triển có thể được ghi nhận bằng soi đáy mắt trong khoảng thời gian vài tuần. Các mạch máu mới trước thận thường phát triển một thành phần mô sợi màu trắng liên kết có thể tăng kích thước khi các mạch này thoái triển. Màng sợi tạo thành sau đó có thể phát triển các mạch mới ở các cạnh của nó. Chu kỳ tăng trưởng và biến đổi dạng sợi của tân mạch máu tiểu đường là điển hình. Tăng sinh xảy ra trên bề mặt trước của võng mạc, và các mạch kéo dài dọc theo bề mặt sau của thể thủy tinh. Quá trình tăng sinh sợi diễn ra trên bề mặt dịch kính sau; Khi thủy tinh thể bong ra, các mạch máu có thể bị kéo về phía trước và bề mặt thủy tinh thể dày lên có thể được nhìn thấy qua soi đáy mắt, nổi bật bởi các vùng tăng sinh sợi mạch.
Mức độ nghiêm trọng của PDR có thể được phân loại theo sự hiện diện hoặc không có các đặc điểm nguy cơ cao. Như đã xác định trong nghiên cứu bệnh võng mạc đái tháo đường, mắt được xếp vào nhóm có nguy cơ cao nếu chúng có 3 trong 4 đặc điểm sau: sự hiện diện của bất kỳ tân mạch nào; tân mạch trên hoặc trong đường kính 1 đĩa của đĩa thị; Một lượng tân mạch từ trung bình đến nặng (tân mạch lớn hơn 1/3 diện tích đĩa đệm, hoặc lớn hơn 1/2 diện tích đĩa đệm nếu ở nơi khác), hoặc xuất huyết dịch kính.
Mất thị lực trong bệnh võng mạc tiểu đường tăng sinh là do ba nguyên nhân chính. Đầu tiên, xuất huyết dịch kính xảy ra do mô tân mạch chịu lực kéo của dịch kính. Ho hoặc nôn mửa cũng có thể gây xuất huyết. Xuất huyết có thể vẫn còn trong không gian tiền đình giữa võng mạc và bề mặt sau thủy tinh thể, trong trường hợp này, nó có thể không gây mất thị lực nhiều nếu nằm cách xa hoàng điểm (Hình 10). Tuy nhiên, trong các trường hợp khác, xuất huyết có thể lan rộng khắp toàn bộ khoang dịch kính, gây ra hiện tượng mờ lan tỏa của phương tiện thị giác và giảm thị lực rõ rệt (Hình 11, 12).
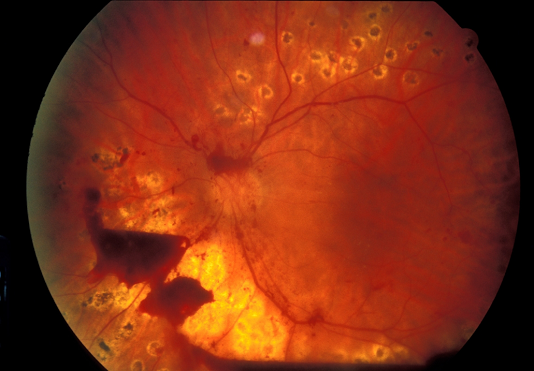
Hình 10. Xuất huyết tiền đình: máu bị kẹt giữa võng mạc và thể thủy tinh trong trường hợp dịch kính bong ra không hoàn toàn. Thị lực không bị ảnh hưởng.
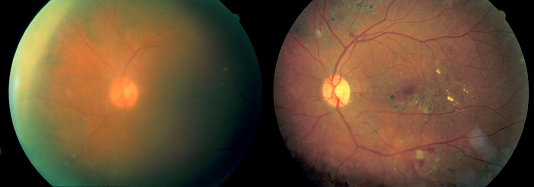
Hình 11. Bên trái: xuất huyết dịch kính vừa phải; thị lực = 20/150. Đúng: 1 năm sau sau khi hết xuất huyết tự phát; tầm nhìn = 20/30.

Hình 12. Xuất huyết dịch kính dày đặc gần như che khuất hoàn toàn tầm nhìn của đáy mắt.
Một nguyên nhân khác gây mất thị lực nghiêm trọng ở PDR là bong võng mạc. Khi màng sợi mạch và thủy tinh thể co lại, sự gắn bó của chúng với võng mạc có thể gây ra sự nâng cao khu trú của võng mạc, dẫn đến bong võng mạc do lực kéo (Hình 13). Trong những trường hợp khác, các mạch võng mạc có thể bị bong ra hoặc các lỗ võng mạc có thể được tạo ra bởi lực kéo này, dẫn đến bong võng mạc do lực kéo kết hợp (Hình 14).
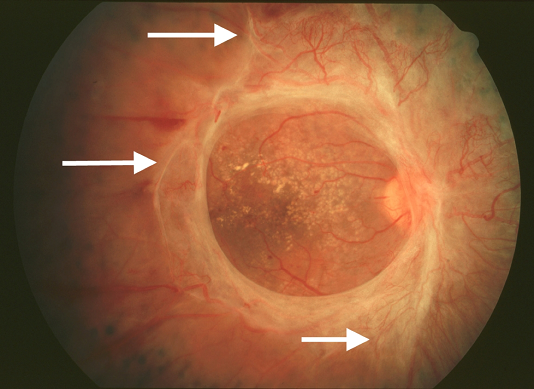
Hình 13. Xơ hóa đánh dấu với lực kéo tác động lên võng mạc bên ngoài điểm vàng trung tâm (các mũi tên).
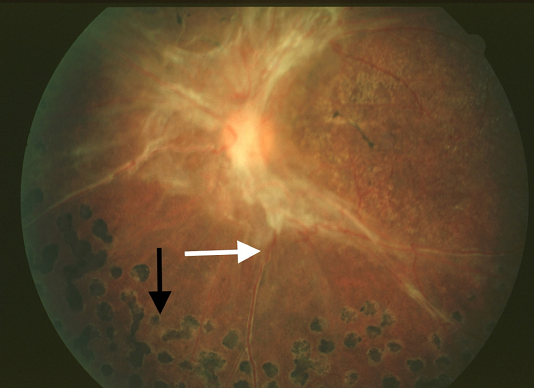
Hình 14. Bong võng mạc kéo ngoài hoàng điểm. Lưu ý độ cao của mạch võng mạc ra khỏi mặt phẳng tiêu điểm (mũi tên trắng). Các vết sẹo quang đông phân tán được nhìn thấy ở ngoại vi (mũi tên đen).
Cuối cùng, bệnh nhân PDR có thể bị không tưới máu điểm vàng hoặc phù hoàng điểm do đái tháo đường đồng thời gây mất thị lực do rối loạn chức năng thụ cảm ánh sáng.
ĐIỀU TRỊ BỆNH VÕNG MẠC ĐÁI THÁO ĐƯỜNG
Kiểm soát đường huyết và huyết áp chặt chẽ là những yếu tố hệ thống quan trọng trong việc kiểm soát sự tiến triển của bệnh võng mạc đái tháo đường. Các biến chứng ở mắt của ĐTĐ được giải quyết trực tiếp thông qua điều trị bằng phương pháp quang đông bằng laser, tiêm thuốc nội nhãn hoặc phẫu thuật. Điều trị bằng laser là phương pháp chính để điều trị DR đe dọa thị lực trong nhiều thập kỷ. Các thử nghiệm lâm sàng ngẫu nhiên gần đây đã chứng minh rằng các chất chống VEGF tiêm nội nhãn có hiệu quả hơn tia laser trong một số điều kiện nhất định.
Laser quang đông đói với NPDR
Phù hoàng điểm do ĐTĐ được cho là kết quả của sự truyền chất lỏng và lipid từ các vi mạch và các mao mạch bị giãn. Quang đông bằng laser tiêu điểm được sử dụng để làm nóng và đóng các vi mạch, làm cho chúng ngừng rò rỉ (Hình 15). Phù hoàng điểm thường cải thiện sau hình thức điều trị này. Một số bác sĩ áp dụng phương pháp đốt laze theo mô hình lưới trên các vùng võng mạc phù nề mà không điều trị trực tiếp đến các vi mạch cụ thể; phương pháp này cũng có thể có hiệu quả trong việc giảm dày võng mạc. Cơ chế mà điều trị bằng laser lưới đạt được những kết quả này vẫn chưa được biết.
ETDRS cho thấy nguy cơ mất thị lực vừa phải ở mắt do phù hoàng điểm do tiểu đường đã giảm 50% bằng quá trình quang đông. Tại thời điểm 3 năm, 24% mắt không được điều trị giảm thị lực 3 vạch so với 12% mắt được điều trị. Mắt đáp ứng các tiêu chuẩn về phù hoàng điểm có ý nghĩa lâm sàng trong đó phù gần trung tâm nhất có nhiều khả năng được điều trị. Tác dụng phụ của điều trị bằng laser có thể bao gồm điểm mù, có thể nhận thấy ngay sau thủ thuật, nếu điều trị được thực hiện quá gần hố mắt. Các vết sẹo laser mở rộng muộn cũng có thể xảy ra, gây mất thị lực chậm. Sự đông tụ quang vô tình của fovea là một rủi ro của quy trình. Vì lượng năng lượng sử dụng là tối thiểu, việc điều trị được thực hiện dưới gây tê tại chỗ. Trong nghiên cứu ETDRS, chỉ một tỷ lệ rất nhỏ mắt được cải thiện khi điều trị bằng laser tiêu điểm, làm nổi bật thực tế rằng mục tiêu của điều trị bằng laser không phải là cải thiện thị lực, mà là để ổn định thị lực và ngăn ngừa bệnh xấu đi. Cũng đúng là tiêu chí thu nhận cho nghiên cứu đó dựa trên sự hiện diện của phù hoàng điểm “có ý nghĩa lâm sàng” đe dọa hoàng điểm, ngay cả khi thị lực chưa giảm. Vì lý do này, người ta lập luận rằng nghiên cứu đã thu nhận những bệnh nhân có thị lực xuất sắc, khó chứng minh những cải thiện nhỏ về thị lực sau khi điều trị bằng laser.
Do những bằng chứng gần đây về hiệu quả và độ an toàn của liệu pháp kháng VEGF đối với phù hoàng điểm do ĐTĐ, các phương thức điều trị laser khác nhau đã được đề xuất. Laser có thể ổn định phù hoàng điểm và giảm nhu cầu tiêm nhiều thuốc kháng VEGF. Các kỹ thuật laser ETDRS được điều chỉnh bao gồm đốt laser cường độ thấp hơn và chúng đặc biệt chú ý đến việc duy trì một khoảng trống lớn hơn từ trung tâm của hố mắt. Liệu pháp laser dưới ngưỡng và điều trị vi phình mạch có hướng dẫn FA tối thiểu cũng có thể gây ra ít tổn thương cho điểm vàng hơn so với phương pháp ETDRS cổ điển.
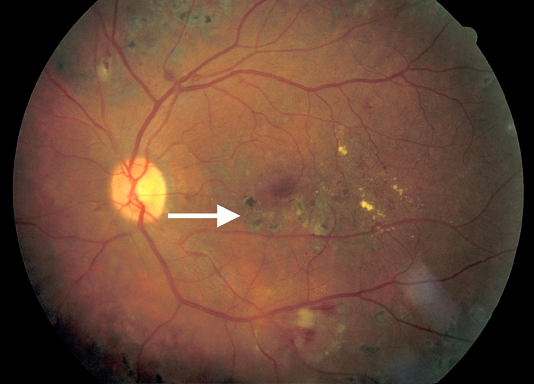
Hình 15. Các vết sẹo bằng laser tiêu điểm ở hoàng điểm sau điều trị phù hoàng điểm (mũi tên). Phù hoàng điểm đã được giải quyết.
Laser quang đông đối với PDR
Quang đông bằng laser phân tán, còn được gọi là quang đông quanh ống (PRP), là một phương thức điều trị quan trọng đối với PDR và NPDR nặng. Các điểm laser được đặt từ bên ngoài cung mạch máu lớn đến đường xích đạo của mắt, với các đốt cách nhau khoảng 1/2 đến 1 chiều rộng đốt (Hình 16, 17). Mặc dù việc điều trị phá hủy võng mạc bình thường, nhưng thị lực trung tâm không bị ảnh hưởng vì tất cả các điểm đều được đặt bên ngoài điểm vàng. Lý thuyết cơ bản của phương pháp điều trị này là quá trình quang đông của võng mạc ngoại vi do thiếu máu cục bộ làm giảm sự phát triển của các yếu tố tăng sinh mạch góp phần vào PDR. Thật vậy, nồng độ VEGF trong thủy tinh thể tăng lên trong mắt có tân mạch và chúng thấp hơn sau khi quang đông tán xạ. Các yếu tố khác như yếu tố tăng trưởng giống insulin-1 cũng tăng tương tự trong thủy tinh thể của mắt bị PDR.
Các tác dụng phụ của quang đông tán xạ có thể bao gồm giảm thị lực ban đêm và thích ứng với bóng tối, và mất trường thị giác. Quy trình này có thể gây đau đớn, do đó, việc điều trị có thể được chia thành nhiều đợt và có thể sử dụng phương pháp gây tê tại chỗ hoặc sau khí dung.
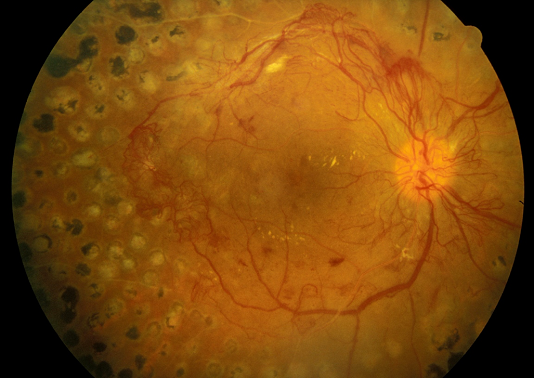
Hình 16. Các vết sẹo quang đông phân tán trong mắt có PDR hoạt động. Lưu ý rằng tất cả các vết sẹo bằng laser phân tán đều nằm bên ngoài điểm vàng.
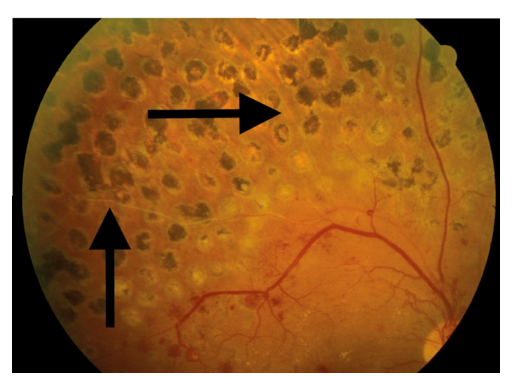
Hình 17. Hình ảnh các vết sẹo bằng tia laser vượt trội so với điểm vàng trong cùng một mắt. Các đốm cách nhau khoảng một nửa chiều rộng đốt. Trong khu vực được điều trị, các mạch máu võng mạc bị xơ cứng (mũi tên)
Nghiên cứu Bệnh võng mạc đái tháo đường đã đánh giá tác động của quang đông phân tán ở hơn 1700 bệnh nhân mắc bệnh PDR hoặc NPDR nặng. Bệnh nhân có một mắt ngẫu nhiên để điều trị và một mắt để quan sát. Điều trị đã được chứng minh là làm giảm 50% mất thị lực nghiêm trọng. ETDRS cũng cho thấy một tỷ lệ nguy cơ - lợi ích dương đối với điều trị phân tán sớm ở những bệnh nhân mắc bệnh NPDR nặng hoặc PDR sớm. Điều thú vị là, một nghiên cứu sau đó đã chứng minh rằng tia laser tán xạ được thực hiện chỉ với một lần ngồi không tồi tệ hơn so với điều trị được chia thành bốn buổi về mặt gây phù hoàng điểm hoặc giảm thị lực.
Quá trình quang đông có thể gây ra hoặc làm trầm trọng thêm tình trạng phù hoàng điểm do tiểu đường, làm giảm độ nhạy tương phản và ảnh hưởng đến trường thị giác ngoại vi. Phù hoàng điểm có thể được tiếp cận bằng tia laser khu trú hoặc tiêm thuốc trong da trước hoặc tại thời điểm quang đông vùng quanh tai. Tuy nhiên, không nên trì hoãn quá trình quang đông ở bệnh nhân PDR có nguy cơ cao.
Giao thức nghiên cứu DRCR.net S đã chỉ ra rằng các chất chống VEGF trong thực vật có thể thay thế cho điều trị bằng laser quanh tai. Thử nghiệm lâm sàng ngẫu nhiên đa trung tâm này so sánh ranibizumab với PRP ở bệnh nhân PDR. Mức độ cải thiện thị lực trung bình của chữ cái sau 2 năm là +2,8 ở nhóm ranibizumab so với +0,2 ở nhóm PRP (p <0,001). Mất độ nhạy trường thị giác ngoại vi trung bình nặng hơn, cắt dịch kính thường xuyên hơn, và phát triển DME phổ biến hơn ở nhóm PRP. Cần có các nghiên cứu sâu hơn để đánh giá tác động lâu dài của việc sử dụng các thuốc kháng VEGF đơn thuần. Ranibizumab có thể là một lựa chọn thay thế điều trị hợp lý để xem xét cho những bệnh nhân mắc bệnh NPDR nặng hoặc bệnh PDR không nguy cơ cao có thể theo dõi thường xuyên.
Corticosteroid đối với phù hoàng điểm (DME)
Người ta đã chứng minh rằng corticosteroid làm ổn định hàng rào máu-võng mạc, ức chế sự tạo bạch cầu và điều chỉnh sự biểu hiện của thụ thể VEGF. Trên cơ sở này, tiêm quanh mắt và nội nhãn và cấy ghép steroid giải phóng bền vững đã được sử dụng để điều trị phù hoàng điểm do ĐTĐ. Cần nhớ rằng bất kỳ phương pháp nào trong số các phương pháp khác nhau này để cung cấp corticosteroid đến điểm vàng đều có nguy cơ tiềm ẩn làm tăng nhãn áp (tăng nhãn áp) và gây đục thủy tinh thể.
Việc sử dụng triamcinolone acetonide trong da đã được chấp nhận như một lựa chọn điều trị cho phù hoàng điểm do ĐTĐ. Một số công thức có sẵn: Kenalog-40, có hộp đen cảnh báo chống lại việc sử dụng nội nhãn và Triesence không chứa chất bảo quản. Dữ liệu sơ bộ từ một thử nghiệm lâm sàng ngẫu nhiên cho thấy rằng corticosteroid trong da gây ra sự cải thiện đáng kể về thị lực và độ dày của xương chân ở những bệnh nhân bị DME nặng. Tuy nhiên, steroid trong thực vật dường như không hiệu quả hơn điều trị bằng laser trong việc cải thiện thị lực ổn định, bền vững về lâu dài, như đã được chứng minh bởi một nghiên cứu lớn gần đây.
Tiêm corticosteroid dạng quang nhãn cầu được quan tâm đặc biệt đối với những mắt bị DME có thị lực tốt, nơi có thể không biện minh được cho những rủi ro của việc tiêm trong da. Trên thực tế, bất kỳ loại thuốc tiêm nào trong ống dẫn tinh thông qua máy phân tích cú pháp đều có thể trực tiếp làm hỏng thủy tinh thể hoặc gây nhiễm trùng mắt nặng, đe dọa đến thị lực (viêm nội nhãn do vi khuẩn). Thật không may, vào năm 2007, một thử nghiệm lâm sàng ngẫu nhiên cho thấy peribulbar triamcinolone, có hoặc không có quang đông khu trú, không có hiệu quả trong các trường hợp DME nhẹ với thị lực tốt.
Thực tế là triamcinolone duy trì nồng độ có thể đo được trong khoang thủy tinh thể trong khoảng 3 tháng đã kích thích các nghiên cứu sâu hơn về cấy ghép nội nhãn giải phóng bền vững hoặc phân hủy sinh học có thể cung cấp steroid trong một thời gian dài hơn.
Cấy ghép fluocinolone acetonide (Retisert) đã được nghiên cứu trong một thử nghiệm lâm sàng ngẫu nhiên, đa trung tâm để điều trị phù hoàng điểm do tiểu đường. Mặc dù hiệu quả của vật liệu cấy ghép trong phẫu thuật này đã được chứng minh, nhưng nó gây ra đục thủy tinh thể ở hầu như tất cả bệnh nhân phakic và bệnh tăng nhãn áp nặng cần phẫu thuật ở 28% số mắt.
Chất cấy ghép dexamethasone có thể phân hủy sinh học (Ozurdex), hiện đã được phê duyệt để điều trị DME, đã chứng minh hiệu quả tương tự với các tác dụng phụ dễ chấp nhận hơn. Ở ngày thứ 90, sự cải thiện thị lực của 10 chữ cái trở lên ở nhiều mắt hơn ở nhóm Ozurdex (33,3%) so với nhóm quan sát (12,3%; p = 0,007), nhưng ý nghĩa thống kê bị mất ở ngày thứ 180. Chất cấy ghép thường được dung nạp tốt.
Một thiết bị nhỏ hơn giải phóng fluocinolone acetonide, có thể cấy ghép không khâu với quy trình văn phòng kỹ lưỡng bằng kim 25 thước, gần đây đã được chấp thuận cho DME ở Hoa Kỳ (Iluvien). Cấy ghép này đã được đánh giá trong nghiên cứu FAME (Fluocinolone Acetonide trong bệnh phù nề tiểu đường) nơi 956 bệnh nhân được chọn ngẫu nhiên trên toàn thế giới. Ở tháng thứ 36, tỷ lệ bệnh nhân đạt điểm chữ cái ≥15 là 28% so với 19% (p = 0,018) ở nhóm giả. Ở những bệnh nhân đã báo cáo thời gian DME ≥ 3 năm tại thời điểm ban đầu; tỷ lệ đạt điểm thư từ trên 15 trở lên ở tháng thứ 36 là 34,0% so với 13,4%. Hầu hết tất cả bệnh nhân phakic trong nhóm chèn đều bị đục thủy tinh thể, nhưng lợi ích thị giác của họ sau phẫu thuật đục thủy tinh thể tương tự như ở bệnh nhân giả đục. Tỷ lệ mổ glôcôm ở tháng thứ 36 là 5%.Thuốc kháng VEGF đối với phù hoàng điểm (DME)
Yếu tố tăng trưởng nội mô mạch máu (VEGF) là một yếu tố tạo mạch đóng vai trò quan trọng trong việc phá vỡ hàng rào máu-võng mạc và tăng đáng kể ở mắt bị phù hoàng điểm do tiểu đường. Các mảnh kháng thể liên kết VEGF và ức chế sự hình thành mạch ban đầu được phát triển dưới dạng tiêm nội nhãn để điều trị thoái hóa điểm vàng do tuổi già. Các loại thuốc chống VEGF này đã được thử nghiệm để điều trị DME với kết quả thú vị.
Tác nhân đầu tiên có sẵn là Pegaptanib 0,3 mg (Macugen). Một thử nghiệm ngẫu nhiên đã chứng minh sau 2 năm điều trị, tăng 6,1 chữ cái ở cánh tay pegaptanib so với 1,3 chữ cái ở nhóm giả (p <0,01). Vì nó chỉ nhắm mục tiêu đến isoform VEGF-165, nó thường được coi là rất an toàn nhưng có thể kém hiệu quả hơn các loại thuốc chống VEGF mới hơn.
Bevacizumab (Avastin), hướng đến tất cả các dạng đồng dạng của VEGF, đã được sử dụng ngoài nhãn để điều trị DME trên toàn thế giới. Bằng chứng đầu tiên đến từ một nghiên cứu trên 121 bệnh nhân bị DME được theo dõi hơn 3 tháng trong một thử nghiệm lâm sàng ngẫu nhiên giai đoạn II. Gần đây, nghiên cứu BOLT đã chứng minh mức tăng trung bình 8,6 chữ cái đối với bevacizumab so với mức giảm trung bình 0,5 chữ cái khi so sánh với laser điểm vàng cổ điển. Các bệnh nhân được tiêm trung bình 13 mũi trong hai năm, và việc điều trị được dung nạp tốt mà không có sự tiến triển của thiếu máu cục bộ hoàng điểm.
Ranibizumab (Lucentis) liên kết với tất cả các đồng dạng của VEGF và được FDA chấp thuận để điều trị phù hoàng điểm do tiểu đường. Trong nghiên cứu Ranibizumab for Edema of the Macula in Diabetes (READ-2), chỉ ranibizumab là tốt hơn so với laser và liệu pháp kết hợp. Nghiên cứu của RESTORE xác nhận rằng liệu pháp đơn trị liệu ranibizumab và kết hợp với laser có hiệu quả vượt trội so với laser tiêu chuẩn. Tại thời điểm 1 năm, không có sự khác biệt nào được phát hiện giữa ranibizumab và ranibizumab cộng với cánh tay laser. Một nghiên cứu DRCR lớn hơn đã hỗ trợ ranibizumab cộng với quang đông kịp thời hoặc hoãn lại như một liệu pháp chính hiện tại cho bệnh nhân DME. Trong nghiên cứu RESOLVE, vào tháng thứ 12, thị lực trung bình được cải thiện so với ban đầu 10,3 ± 9,1 chữ cái với ranibizumab và giảm 1,4 ± 14,2 chữ cái với sham (p <0,0001). Các nghiên cứu RISE và RIDE đã xác nhận hiệu quả và độ an toàn của việc tiêm ranibizumab trong cơ thể hàng tháng với kết quả tương tự.
Aflibercept (Eylea), hoạt động chống lại tất cả các đồng dạng VEGF-A, cũng được FDA chấp thuận để điều trị DME. Trong nghiên cứu DA-VINCI, các chế độ liều lượng khác nhau của aflibercept đã chứng minh sự cải thiện trung bình về thị lực của 10 đến 13 chữ cái so với -1,3 chữ cái đối với nhóm laser có tỷ lệ mắt lớn (khoảng 40%) đạt được 15 chữ cái ETDRS trở lên ở tuần 52.
Gần đây hơn, Giao thức mạng lưới nghiên cứu lâm sàng bệnh võng mạc tiểu đường T đã so sánh bevacizumab, ranibizumab và aflibercept trong điều trị CSME liên quan đến trung tâm. Khi mất thị lực ban đầu ở mức độ nhẹ, không có sự khác biệt đáng kể giữa các nhóm nghiên cứu. Tuy nhiên, ở mức độ thị lực ban đầu kém hơn (20/50 hoặc tệ hơn), aflibercept hiệu quả hơn bevacizumab. Sự khác biệt giữa bevacizumab và ranibizumab và giữa ranibizumab và aflibercept không có ý nghĩa thống kê.
Hiện nay, trên cơ sở các bằng chứng nêu trên, liệu pháp kháng VEGF là liệu pháp đầu tay cho phù hoàng điểm liên quan đến trung tâm, với điều trị laser khu trú có thể hoãn lại. Cần lưu ý rằng các tác dụng phụ bất lợi liên quan đến việc tiêm thuốc trong da là không phổ biến nhưng nghiêm trọng và bao gồm viêm nội nhãn nhiễm trùng, hình thành đục thủy tinh thể, bong võng mạc và tăng IOP.
Phẫu thuật thay thủy tinh thể đối với PDR
Phẫu thuật có thể cần thiết cho mắt ở bệnh nhân PDR tiến triển với xuất huyết dịch kính hoặc bong võng mạc. Trong trường hợp xuất huyết dịch kính, nhiều trường hợp sẽ hết một cách tự nhiên. Vì lý do này, các bác sĩ lâm sàng thường đợi từ 3 đến 6 tháng hoặc hơn trước khi tiến hành phẫu thuật cắt dịch kính. Nếu phẫu thuật được chỉ định do xuất huyết dai dẳng không thanh lọc, bong võng mạc liên quan đến hoàng điểm hoặc xuất huyết dịch kính với tân mạch của góc tiền phòng (tiền thân của bệnh tăng nhãn áp tân mạch), thì phẫu thuật cắt dịch kính được thực hiện thông qua phương pháp pars plana. Thủy tinh thể được loại bỏ, màng sợi mạch được tách khỏi võng mạc, bong võng mạc được sửa chữa và điều trị bằng laser tán xạ được áp dụng tại thời điểm phẫu thuật thông qua ứng dụng nội nhãn trực tiếp.
Nghiên cứu phẫu thuật cắt dịch kính võng mạc do bệnh ĐTĐ đánh giá giá trị của việc cắt dịch kính sớm ở bệnh nhân PDR nặng. Nghiên cứu cho thấy can thiệp sớm làm tăng khả năng đạt được thị lực 20/40 hoặc tốt hơn ở những mắt bị xuất huyết dịch kính nặng gần đây hoặc PDR nặng. So với 15% mắt đối chứng, 25% mắt được điều trị đạt được mức thị lực này sau 2 tuổi. Ở bệnh ĐTĐ típ 1, lợi ích của việc phẫu thuật sớm thậm chí còn rõ rệt hơn, với 36% mắt được điều trị đạt thị lực 20/40 so với 12% mắt đối chứng. Tầm quan trọng của nghiên cứu này, được thực hiện từ năm 1976 đến năm 1983 khi kỹ thuật cắt dịch kính còn kém tiên tiến hơn nhiều so với hiện nay, là nó cho thấy việc quản lý “theo dõi và chờ đợi” thông thường sẽ không nhất thiết dẫn đến kết quả thị giác tốt nhất trong các trường hợp PDR nặng. Trên thực tế, các bác sĩ lâm sàng đánh giá rủi ro và lợi ích của từng lựa chọn trước khi tiến hành quang đông phân tán, cắt dịch kính hoặc quan sát trong những trường hợp như vậy.
Gần đây, giao thức DRCR - D đã đánh giá tác động của việc cắt dịch kính phẳng đối với những đôi mắt bị mất thị lực trung bình do DME và kéo dịch kính. Mặc dù độ dày võng mạc nhìn chung đã giảm, nhưng kết quả thị lực kém nhất quán. Cắt dịch kính cho các trường hợp phù hoàng điểm do đái tháo đường mãn tính, chịu lửa trong trường hợp không có lực kéo dịch kính nên được dành cho một số trường hợp được chọn.
Tiêm nội nhãn ocriplasmin (Jetrea) có thể gây ra sự phân giải thủy tinh thể bằng enzym và bong dịch kính sau và có thể có một vai trò, cuối cùng liên quan đến việc cắt dịch kính, trong điều trị kéo dịch kính và phù hoàng điểm ở bệnh võng mạc đái tháo đường.
Các phương pháp trị liệu mới cho bệnh võng mạc đái tháo đường
Các liệu pháp hiện tại bị hạn chế về khả năng đảo ngược tình trạng mất thị lực ở bệnh võng mạc tiểu đường. Ví dụ, dù quang đông bằng laser khu trú có thể giúp ổn định thị lực bằng cách giảm phù hoàng điểm, nhưng nó hiếm khi cải thiện thị lực. Corticosteroid gây ra tiến triển đục thủy tinh thể và tăng nhãn áp. Thuốc kháng VEGF không làm tăng tỷ lệ hình thành đục thủy tinh thể nhưng nhìn chung chúng cần được tiêm trong cơ thể thường xuyên hơn, gây nguy cơ viêm nội nhãn; họ có thể tạm thời tăng IOP; chúng có thể có tác dụng phụ toàn thân. Để giải quyết những vấn đề này, các thiết bị phóng thích bền vững mới đang được thiết kế và các nghiên cứu đang được tiến hành để thử nghiệm các loại thuốc điều trị nội nhãn mới.
Việc phát triển các phương thức điều trị mới đang được hướng dẫn bởi sự hiểu biết về cơ chế của căn bệnh này. Từ quan điểm này, các nhà nghiên cứu hiện đang tập trung vào vai trò của chứng viêm đối với DME. NSAID, tác nhân chống TNF (Etanercept và Remicade), mecamylamine (chất đối kháng của thụ thể nACh) và erythropoietin trong thực vật hiện đang được nghiên cứu để điều trị phù hoàng điểm do tiểu đường chịu lửa.
Để tạo ra một lực lượng đặc nhiệm quốc gia nghiên cứu và điều trị bệnh võng mạc do đái tháo đường, vào năm 2002, Viện Mắt Quốc gia đã thành lập Mạng lưới Nghiên cứu Lâm sàng Bệnh võng mạc do Tiểu đường (www.drcr.net). DRCR là một mạng lưới hợp tác chuyên thiết kế và thực hiện các thử nghiệm lâm sàng đa trung tâm về bệnh võng mạc tiểu đường và phù hoàng điểm do tiểu đường. Mạng lưới DRCR hiện bao gồm hơn 150 địa điểm tham gia với hơn 500 bác sĩ trên khắp Hoa Kỳ.
KẾT LUẬN
Bệnh võng mạc vẫn là một biến chứng đầy thách thức của bệnh đái tháo đường có thể ảnh hưởng xấu đến chất lượng cuộc sống của bệnh nhân. Mặc dù bác sĩ nhãn khoa thường có thể ổn định tình trạng hoặc giảm mất thị lực, nhưng phòng ngừa và phát hiện sớm vẫn là những cách hiệu quả nhất để duy trì thị lực tốt ở bệnh nhân tiểu đường. Đảm bảo kiểm soát chặt chẽ đường huyết và huyết áp và giới thiệu bệnh nhân đến khám nhãn khoa là những cách quan trọng mà bác sĩ nội khoa và bác sĩ lâm sàng khác có thể giúp cải thiện tối đa thị lực của bệnh nhân và do đó chất lượng cuộc sống của họ. Các phương pháp điều trị mới có thể mang lại hy vọng lớn hơn cho việc cải thiện thị lực bền vững ở những bệnh nhân bị bệnh võng mạc đái tháo đường.
Các từ viết tắt
- DCCT: Diabetes Control and Complications Trial
- DR: Diabetic Retinopathy
- DME: Diabetic Macular Edema
- DRCR: Diabetic Retinopathy Clinical Research
- ETDRS: Early Treatment Diabetic Retinopathy Study
- NPDR: Nonproliferative Diabetic Retinopathy
- PDR: Proliferative Diabetic Retinopathy
- UKPDS: United Kingdom Prospective Diabetes Study
- VEGF: Vascular endothelial growth factor
- WESDR: Wisconsin Epidemiologic Study of Diabetic Retinopathy
Retinopathy, Endotext.org, Last updated: January 3, 2021)
- 28/04/2021 20:55 - Hội chứng Peutz-Jeghers
- 26/04/2021 10:36 - Tổn thương thận cấp liên quan đến thuốc cản quang
- 20/04/2021 10:55 - Đột quỵ thầm lặng - những điều cần biết
- 17/04/2021 07:44 - Các tác động sinh lý của thông khí nhân tạo
- 11/04/2021 10:21 - Hóa trị toàn thân cho bệnh ung thư ở người lớn tuổ…
- 10/04/2021 14:57 - Hướng dẫn thực hành về dinh dưỡng ở bệnh nhân tại …
- 09/04/2021 10:04 - Bệnh lý võng mạc đái tháo đường (P.1)
- 06/04/2021 18:38 - Nhiễm độc giáp do amiodarone
- 05/04/2021 14:30 - Kết cục giữa thuốc chống đông máu đường uống trực …
- 02/04/2021 19:00 - Ghép phân - phương thuốc diệu kỳ cho tương lai









