Bs Ngô Thảo Vy -
Khởi phát chuyển dạ (KPCD) ở các trường hợp có nguyên nhân không liên quan đến y tế tăng cao ở Mỹ (Little, 2017). Ngày càng nhiều sản phụ được khởi phát chuyển dạ khi đến ngày dự sinh - ước tính là 40 tuần, hoặc thậm chí sớm hơn khi mới 39 tuần.
Lợi ích và rủi ro của việc khởi phát chuyển dạ cho bà mẹ và trẻ sơ sinh trước ngày dự sinh là gì? Có những rủi ro đáng lo ngại ở trường hợp thai quá ngày dự sinh không?
Khởi phát chuyển dạ được xem là một chỉ định y tế khi có các vấn đề y tế được chấp nhận hoặc thai kỳ xuất hiện biến chứng khiến bà mẹ và thai nhi không an toàn nếu tiếp tục thai kỳ. Mặt khác, các cuộc KPCD không có nguyên nhân liên quan đến y tế được gọi là KPCD chủ động.
Thách thức của việc chọn đúng nhóm so sánh để nghiên cứu KPCD chủ động
Trong nhiều năm, người ta thường tin rằng KPCD chủ động làm tăng gấp đôi tỷ lệ mổ lấy thai, đặc biệt là ở những bà mẹ sinh con lần đầu. Tuy nhiên, trong những năm 2010, một số nhà nghiên cứu bắt đầu tranh cãi về kết luận đó. Họ lập luận rằng trong các nghiên cứu trước đó, nhóm khởi phát chuyển dạ chủ động chỉ được so sánh với nhóm có chuyển dạ tự nhiên. Loại trừ hai nhóm này là những người không được KPCD lúc đầu, và chờ chuyển dạ nhưng sau đó lại được khởi phát chuyển dạ để chấm dứt thai kỳ, một số trong số đó có liên quan về mặt y tế (và do đó, có liên quan đến tỷ lệ sinh mổ cao hơn).
Các nghiên cứu trước đây chỉ so sánh tỷ lệ mổ lấy thai của hai nhóm này:
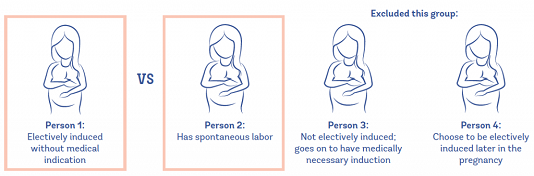
Các nhà nghiên cứu mới chỉ ra rằng chúng ta cần phải so sánh những người được KPCD chủ động với toàn bộ nhóm người chờ chuyển dạ tự nhiên - cho dù họ có thực sự chuyển dạ tự nhiên hay không. Điều này rất quan trọng, vì không phải ai chờ đợi chuyển dạ đều sẽ thực sự chuyển dạ tự nhiên; một số sẽ xuất hiện các biến chứng dẫn đến cần khởi phát chuyển dạ và tăng nguy cơ mổ lấy thai. Do đó, nhóm so sánh cũng phải bao gồm những người này.
Trong những năm 2010, các nhà nghiên cứu cho biết các nghiên cứu nên bao gồm tất cả các nhóm:
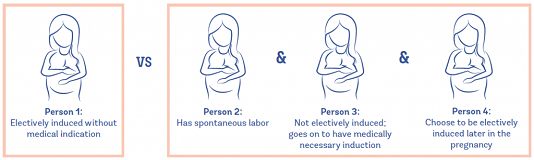
Họ lập luận rằng do thiếu sót này trong các nghiên cứu trước, những nghiên cứu đó không cho một bức tranh tổng thể thực sự về rủi ro và lợi ích của việc KPCD chủ động trong khoảng thời gian từ 39-41 tuần so với việc chờ đợi chuyển dạ tự bắt đầu (“quản lý theo dõi” ). Về cơ bản, khi họ bắt đầu sử dụng nhóm so sánh thích hợp trong các nghiên cứu, họ không còn thấy sự gia tăng nguy cơ mổ lấy thai ở nhóm KPCD chủ động.
Thận trọng về các bằng chứng KPCD ở thai đến ngày dự sinh
Trước khi bắt đầu thảo luận về các bằng chứng, điều quan trọng cần lưu ý là có một số nhược điểm lớn đối với các bằng chứng so sánh giữa nhóm KPCD và nhóm chờ chuyển dạ tự nhiên.
Nhiều thử nghiệm lâm sàng được thực hiện ở các quốc gia hoặc khoảng thời gian có tỷ lệ mổ lấy thai thấp. Vì vậy, kết quả nghiên cứu của họ có thể không áp dụng cho các bệnh viện có tỷ lệ mổ lấy thai cao, có liên quan đến tỷ lệ “không thành công” cao do các hạn chế không dựa trên bằng chứng được áp dụng đối với những người chuyển dạ. Ví dụ, bệnh viện có đưa ra các giới hạn nghiêm ngặt về thời gian chuyển dạ, không cho phép người đang chuyển dạ ăn uống tùy ý, hoặc không khuyến khích việc di chuyển và thay đổi tư thế trong khi chuyển dạ? Khi đó khởi phát có thể có nhiều rủi ro hơn (nguy cơ cao dẫn đến mổ lấy thai) tại mỗi bệnh viện khác nhau.
Như đã thảo luận, nhóm so sánh thích hợp với KPCD chủ động bao gồm nhóm KPCD muộn khi đã có CD tự nhiên. Hầu hết các nhà nghiên cứu chỉ báo cáo kết quả của hai nhóm nghiên cứu 'quản lý chủ động' và 'quản lý theo dõi', nhưng cũng có nhiều thông tin để xem xét kết cục cho những người thực sự được KPCD hoặc những người thực sự đã CD tự nhiên. Trong thử nghiệm Hannah Post-Term (nghiên cứu lớn nhất về KPCD), khỏang một phần ba số bà mẹ được chỉ định vào nhóm khởi phát chuyển dạ khi đã có CD tự nhiên. Kết cục là tỷ lệ mổ lấy thai chỉ tăng lên ở nhóm 'quản lý theo dõi' được KPCD muộn.
Trong hầu hết các nghiên cứu, những người trong nhóm quản lý theo dõi đã có nhiều xét nghiệm cho sức khỏe của thai, một số xét nghiệm có thể cho thấy dấu hiệu thai bị suy, và một số xét nghiệm dương tính giả (Menticoglou & Hall, 2002). Xét nghiệm bổ sung này có thể dẫn đến tăng tỷ lệ mổ lấy thai do nghi ngờ suy thai trong quá trình chuyển dạ ở nhóm quản lý theo dõi (Wood và cộng sự, 2014).
Nếu không làm chín muồi cổ tử cung trước khi KPCD sẽ dẫn đến nguy cơ mổ lấy thai cao hơn. Nhóm KPCD chủ động cần làm chín muồi CTC trước khi dùng thuốc giục sinh, đối với nhóm KPCD muộn khi đã bước vào CD thì không cần làm chin muồi CTC. Vì vậy trong trường hợp này, nhóm quản lý theo dõi sẽ có nguy cơ mổ lấy thai cao hơn so với nhóm quản lý chủ động.
Nghiên cứu ARRIVE về KPCD ở tuổi thai 39 tuần
Năm 2018, các nhà nghiên cứu đã công bố kết quả của nghiên cứu ARRIVE (Thử nghiệm ngẫu nhiên so sánh giữa ‘quản lý chủ động’ và 'quản lý theo dõi'), được thực hiện để tìm hiểu xem liệu khởi phát chuyển dạ chủ động ở tuần thai 39 có làm giảm tỷ lệ tử vong và các biến chứng nghiêm trọng cho trẻ sơ sinh hay không so với việc chờ đợi ít nhất đến 40 tuần 5 ngày (Grobman và cộng sự, 2018). Đồng thời tìm hiểu KPCD có tác động đến nguy cơ mổ lấy thai không. Đây là một nghiên cứu lớn được thực hiện trên 41 bệnh viện ở Hoa Kỳ, sàng lọc hơn 50.000 người. Người tham gia cần đủ điều kiện: mang thai lần đầu nhớ rõ KCC và không mắc bệnh lý nghiêm trọng. Họ tìm thấy 22.533 người đủ điều kiện tham gia nghiên cứu, nhưng chỉ có 6.106 người trong số họ (27%) đồng ý tham gia (Carmichael và Snowden, 2019). Các nhà nghiên cứu đã chỉ định ngẫu nhiên 3.062 người được KPCD ở tuần thứ 39 và 3.044 người được quản lý theo dõi (chờ đợi chuyển dạ tự nhiên trước 42 tuần 2 ngày hoặc được KPCD vì lý do y tế bất kỳ lúc nào hoặc KPCD chủ động sau 40 tuần 5 ngày). Nói cách khác, những người trong nhóm quản lý theo dõi là sự kết hợp giữa chuyển dạ tự nhiên và KPCD vì lý do y tế và KPCD chủ động. Một số người có thể thắc mắc tại sao các nhà nghiên cứu không chỉ đơn giản so sánh KPCD chủ động với chuyển dạ tự nhiên. Như đã thảo luận, họ không thể so sánh hai nhóm đó, vì chuyển dạ tự nhiên không phải sẽ chắc chắn xảy ra - có thể sản phụ thay đổi ý định và muốn KPCD, hoặc KPCD vì lý do y tế.
Nghiên cứu cho thấy việc KPCD ở tuần thứ 39 không cải thiện kết cục về tử vong hoặc các biến chứng nghiêm trọng cho trẻ sơ sinh. Vì trường hợp thai chết lưu và tử vong sơ sinh khi ở tuần thứ 39 và 40 rất hiếm, nên nghiên cứu ARRIVE (với 6.000 người tham gia) là quá nhỏ để biết liệu KPCD chủ động có ảnh hưởng đến kết quả này hay không. Nhóm quản lý theo dõi có tỷ lệ trẻ sơ sinh được hỗ trợ thở máy cao hơn (4,2% so với 3%) và phải nằm viện lâu hơn, cả hai điều này có thể do tỷ lệ mổ lấy thai ở nhóm này cao hơn. Đối với các bà mẹ, khởi phát ở tuần thứ 39 có liên quan đến tỷ lệ mổ lấy thai thấp hơn so với những người được chỉ định quản lý theo dõi (tỷ lệ mổ lấy thai 19% so với 22%) và giảm nguy cơ mắc bệnh cao huyết áp do thai nghén (9% so với 14%). Điều đáng chú ý là những người tham gia có huyết áp cao sau 38 tuần thai kỳ với tỷ lệ cao bất thường và các nhà nghiên cứu đã đặt câu hỏi liệu sự giảm xuống ở các ca sinh mổ 39 tuần có phải phần lớn là do các bà mẹ bị cao huyết áp trong khi chờ đợi chuyển dạ sau 39 tuần (Carmichael và Snowden, 2019). Hy vọng rằng các nhà nghiên cứu sẽ công bố một nghiên cứu khác dựa trên dữ liệu ARRIVE (được gọi là phân tích thứ cấp) giúp chúng ta hiểu rõ hơn về lý do tại sao khởi phát 39 tuần lại dẫn đến tỷ lệ mổ lấy thai thấp hơn. Các bà mẹ trong nhóm khởi phát sớm dành nhiều thời gian hơn trong bệnh viện khi chuyển dạ, nhưng ít thời gian ở bệnh viện sau sinh hơn. Không có sự khác biệt về kết quả cho con bú giữa các nhóm. Trong cả hai nhóm, 33% trẻ được bú mẹ hoàn toàn từ 4 đến 8 tuần sau khi sinh và 31% đang bú mẹ cộng với sữa công thức. Mặc dù nghiên cứu này có thể hữu ích với việc đưa ra các quyết định sáng suốt, nhưng không có nghĩa là “tất cả mọi người” nên được KPCD tuần thứ 39. Nghiên cứu ARRIVE đã nhận ra rằng KPCD ở bà mẹ nguy cơ thấp lần đầu mang thai với ngày dự sinh chính xác ở tuần thứ 39 có thể giúp giảm tỷ lệ mổ lấy thai từ 22% xuống 19%. Các nhà nghiên cứu không quy định một phác đồ KPCD mà nên lựa chọn phương pháp tốt và phù hợp với từng trường hợp, ví dụ như sử dụng thuốc làm chín muồi cổ tử cung nếu cổ tử cung không thuận lợi. Các nhà nghiên cứu giải thích về tỷ lệ mổ lấy thai cao hơn vì thời gian mang thai dài hơn làm tăng nguy cơ xuất hiện các biến chứng tiềm ẩn và xu hướng mổ lấy thai của bác sĩ.
Nghiên cứu ARRIVE không có nghĩa là KPCD ở tuần thứ 39 làm giảm nguy cơ mổ lấy thai cho mọi cá nhân. Một số bà mẹ có thể không có lợi từ việc KPCD sớm.
Một hạn chế quan trọng đối với thử nghiệm ARRIVE là nó không xem xét các tác động thực tế của việc KPCD tất cả thai kỳ ở tuần thứ 39. Tăng số lượng biện pháp KPCD có thể làm tăng chi phí và nguồn lực do thời gian nằm viện lâu hơn trước khi sinh. Mặt khác, những chi phí này có thể được bù đắp bởi chi phí cần thiết cho việc quản lý sau sinh (nhiều lần khám, theo dõi hoặc điều trị các biến chứng trước khi sinh) (Marss và cộng sự 2019).
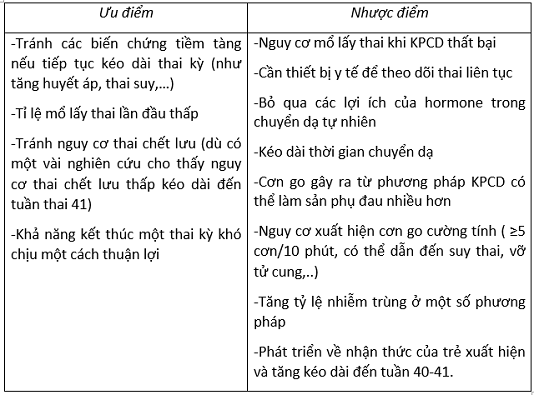
Từ những nghiên cứu trên, các nhà nghiên cứu rút ra được các ưu và nhược điểm của KPCD ở tuần thai 39
Khởi phát thời điểm tuần thai 41-42 so với chờ chuyển dạ
Hai thử nghiệm ngẫu nhiên có đối chứng lớn về khởi phát sau ngày dự sinh năm 2019 đều thấy rằng khởi phát tại thời điểm 41 tuần có thể cải thiện kết cục cho trẻ sơ sinh.
Thử nghiệm INDEX từ Hà Lan
Thử nghiệm INDEX, viết tắt của Induction at 41 weeks, Expectant management until 42 weeks (Keulen et al. 2019). Là một thử nghiệm đa trung tâm, được thực hiện tại 123 cơ sở hộ sinh và 45 bệnh viện ở Hà Lan, nơi các nữ hộ sinh quản lý hầu hết các ca mang thai và sinh đẻ.
Các nhà nghiên cứu đã chỉ định ngẫu nhiên 1.801 người mang thai để khởi phát chuyển dạ lúc 41 tuần 0 ngày đến 1 ngày hoặc theo dõi chờ đọi chuyển dạ tự nhiên và khởi phát khi thai đến 42 tuần 0 ngày (nếu vẫn chưa chuyển dạ). Ở Hà Lan, chuyển dạ thường không được khởi phát trước 42 tuần với một thai kỳ không biến chứng, vì vậy họ được chấp thuận để thực hiện nghiên cứu này.
Những người mang thai đã được đưa vào nghiên cứu từ năm 2012 đến năm 2016. Các bà mẹ phải khỏe mạnh và thai là ngôi đầu, đơn thai, bên cạnh đó cần có tuổi thai được ước tính bằng siêu âm trước tuần thai thứ 16. Và loại trừ trường hợp đã từng sinh mổ, tăng huyết áp, các vấn đề về sự phát triển của thai, nhịp tim thai bất thường hoặc các dị tật thai nhi đã biết.
Ở cả hai nhóm, phương pháp làm chín muồi và nong cổ tử cung phụ thuộc vào quy trình tại chỗ. Đây là điểm yếu quan trọng của nghiên cứu bởi vì, quy trình có thể không được thực hiện theo quy chuẩn giống nhau qua các đợt tuyển lao động khác nhau.
Trong nhóm KPCD chủ động, 29% số người tham gia đã chuyển dạ tự nhiên trước khi được KPCD và 71% được KPCD. Trong nhóm quản lý theo dõi, 74% người tham gia chuyển dạ một cách tự nhiên trước khi khởi phát theo kế hoạch và 26% được KPCD. Điều thú vị là thời gian mang thai trung bình giảm giữa các nhóm chỉ là hai ngày. Nói cách khác, thời kỳ mang thai trung bình chỉ ngắn hơn 2 ngày ở nhóm khởi phát chủ động, so với nhóm quản lý theo dõi.
Thử nghiệm INDEX tìm thấy gì?
Đối với các bà mẹ:
• Không có sự khác biệt về tỷ lệ mổ lấy thai (11% ở cả hai nhóm).
• Không có sự khác biệt về kết cục xấu ở các bà mẹ (11% -14% cả hai nhóm). Tỷ lệ này bao gồm các trường hợp chảy máu quá nhiều sau khi sinh (≥1000 mL), bóc nhau bằng tay, chấn thương tầng sinh môn phức tạp, nhập viện chăm sóc đặc biệt và / hoặc tử vong mẹ. Không có trường hợp tử vong mẹ nào ở cả hai nhóm. Các nhà nghiên cứu không báo cáo về vỡ tử cung.
Đối với trẻ sơ sinh:
• Trẻ trong nhóm KPCD chủ động có tỷ lệ kết cục bất lợi thấp hơn (1,7% so với 3,1%). Đối với trẻ sơ sinh, kết quả tổng hợp này bao gồm tử vong chu sinh, điểm Apgar <7 sau năm phút, pH máu <7,05, hội chứng hít phân su, chấn thương thần kinh, xuất huyết não hoặc nhập viện chăm sóc đặc biệt cho trẻ sơ sinh (NICU). Hầu hết tỷ lệ thấp hơn của điểm Apgar <7 tại năm phút đã góp phần vào kết cục bất lợi thấp hơn so với nhóm KPCD chủ động (1,2% ở KPCD chủ động so với 2,6% ở quản lý theo dõi). Các tác giả lưu ý rằng không có sự khác biệt về tỷ lệ điểm Apgar <4 tại 5 phút.
• Một trường hợp thai lưu xảy ra ở nhóm KPCD chủ động lúc thai 40 tuần 6 ngày (trước khi mẹ được KPCD). Hai thai chết lưu ở nhóm quản lý theo dõi (trong khi các bà mẹ đang chờ chuyển dạ) trong đó, trường hợp một là thai con so 41 tuần 3 ngày, thai lưu vì thai quá nhỏ so với tuổi thai; trường hợp hai là thai con rạ 41 tuần 4 ngày, nhau thai có dấu hiệu bị nhiễm trùng. Không có trẻ sơ sinh tử vong ở cả hai nhóm.
• Không có quy trình theo dõi thai nhi (thay đổi theo hướng dẫn của cơ sở), nhưng theo dõi thai và đánh giá lượng nước ối thường được thực hiện trong khoảng 41-42 tuần.
Tóm lại, thử nghiệm INDEX cho thấy rằng khởi phát chủ động ở tuần thứ 41 dẫn đến tỷ lệ mổ lấy thai tương tự và ít kết cục xấu hơn cho trẻ sơ sinh so với chờ chuyển dạ đến tuần thứ 42. Nguy cơ tuyệt đối của một kết cục xấu (như: tử vong chu sinh, nhập viện chăm sóc đặc biệt, hoặc điểm Apgar <4 tại năm phút) là thấp ở cả hai nhóm (1,7% so với 3,1%).
Phân tích tổng hợp Cochrane 2018 về KPCD chủ động so với chờ chuyển dạ
Bao gồm 30 thử nghiệm ngẫu nhiên, có đối chứng (trên 12.000 bà mẹ) so sánh giữa KPCD khi thai đủ tháng hoặc quá ngày dự sinh so với theo dõi chờ đợi chuyển dạ. Các thử nghiệm đã diễn ra ở Na Uy, Trung Quốc, Thái Lan, Hoa Kỳ, Áo, Thổ Nhĩ Kỳ, Canada, U. K., Ấn Độ, Tunisia, Phần Lan, Tây Ban Nha, Thụy Điển và Hà Lan.
Hầu hết dữ liệu (khoảng 75%) đến từ các thử nghiệm KPCD diễn ra ở tuần thứ 41 hoặc muộn hơn. Trong đó thử nghiệm Hannah là thử nghiệm lớn nhất. Các tác giả Cochrane coi bằng chứng tổng thể có độ tin cậy vừa phải.
Họ đã tìm thấy gì?
KPCD có liên quan đến việc giảm 67% tử vong chu sinh so với quản lý theo dõi (2 tử vong so với 16). Thử nghiệm Hannah đã loại trừ trường hợp tử vong do dị tật thai nhi, nhưng một số thử nghiệm nhỏ hơn thì không. Nếu loại trừ ba ca tử vong do dị tật thai nhi nặng, thì có một ca tử vong ở nhóm khởi phát và 14 ca tử vong ở nhóm theo dõi chờ đợi. Nhìn chung, 426 người được khởi phát để ngăn ngừa 1 ca tử vong chu sinh. Cụ thể, có ít trường hợp thai lưu hơn với lựa chọn KPCD chủ động (1 thai lưu so với 10 thai lưu). Nguy cơ tuyệt đối của tử vong chu sinh là 3,2 ca tử vong trên 1.000 ca sinh ở nhóm quản lý theo dõi so với 0,4 ca tử vong trên 1.000 ca sinh ở nhóm KPCD chủ động.
Chính sách khởi phát cũng liên quan đến việc sinh mổ ít hơn một chút so với quản lý theo dõi (16,3% so với 18,4%).
Trẻ sau sinh có điểm Apgar <7đ/5ph ít hơn ở nhóm được KPCD chủ động. Không có sự khác biệt giữa hai nhóm về tỷ lệ sinh bằng dụng cụ hỗ trợ (forcep, giác hút), chấn thương tầng sinh môn, băng huyết sau sinh, tổng thời gian nằm viện của bà mẹ, nhập viện chăm sóc đặc biệt ở trẻ sơ sinh hoặc chấn thương ở trẻ sơ sinh.
Họ không thể tìm thấy sự khác biệt giữa thời điểm khởi phát (<41 tuần so với ≥41 tuần) hoặc tình trạng cổ tử cung đối với tử vong chu sinh, thai chết lưu hoặc mổ lấy thai. Các tác giả kết luận rằng cần tư vấn cá nhân hóa mỗi trường hợp để có thể giúp sản phụ lựa chọn giữa KPCD hoặc tiếp tục chờ chuyển dạ
Nghiên cứu Hannah "Thai già tháng"
Đây là một nghiên cứu lớn. Đối tượng tham gia là sản phụ mang đơn thai, còn sống loại trừ nếu cổ tử cung mở từ 3 cm trở lên, đã từng mổ lấy thai trước đó, bị vỡ ối trước khi chuyển dạ hoặc có lý do y tế để KPCD, và những sản phụ được chỉ định quản lý theo dõi trong nghiên cứu Hannah được theo dõi đến 44 tuần. Nghiên cứu diễn ra tại sáu bệnh viện ở Canada trong khoảng thời gian từ năm 1985 đến 1990.
Vào khoảng 41 tuần, những người tham gia được chỉ định ngẫu nhiên để khởi phát chuyển dạ hoặc quản lý theo dõi.
Trong nhóm KPCD chủ động:
• Chuyển dạ được khởi phát trong vòng bốn ngày kể từ khi vào nghiên cứu (thường là khoảng 4 ngày sau 41 tuần).
• Nếu cổ tử cung chưa chín muồi (mở <3 cm và xóa <50%), và nhịp tim thai bình thường, sản phụ sẽ được dùng gel prostaglandin E2 để làm chín muồi cổ tử cung.
• Tối đa 3 liều gel được bơm vào âm đạo mỗi 6 giờ. Nếu phương pháp này không gây chuyển dạ hoặc nếu gel không được sử dụng vì đã bị vỡ ối thì sản phụ sẽ được truyền tĩnh mạch oxytocin (lưu ý: oxytocin được truyền sau ít nhất 12 giờ kể từ khi sử dụng liều PGE2 cuối cùng).
Trong nhóm được quản lý theo dõi:
• Sản phụ được hướng dẫn đếm cử động thai mỗi ngày, nonstress test 3 lần/tuần.
• Kiểm tra lượng nước ối bằng siêu âm 2-3 lần mỗi tuần.
• Tiến hành KPCD nếu nonstress test không đáp ứng, hoặc nếu thiểu ối, hoặc nếu có biến chứng hoặc nếu người mẹ không chuyển dạ sau 44 tuần.
• Nếu bác sĩ quyết định rằng em bé cần được sinh ra ngay thì các bà mẹ không được làm chín muồi cổ tử cung mà thay vào đó sẽ truyền tĩnh mạch oxytocin hoặc mổ lấy thai dù chưa chuyển dạ.
Các nhà nghiên cứu đã tìm thấy gì trong nghiên cứu Hannah?
Trong nhóm khởi phát, 66% số người được KPCD, và 34% chuyển dạ tự nhiên trước khi khởi phát. Trong nhóm theo dõi, 33% được KPCD và 67% chuyển dạ tự nhiên. Có hai ca thai lưu ở nhóm được chỉ định chờ chuyển dạ và không có ca nào ở nhóm được chỉ định khởi phát, nhưng sự khác biệt này không có ý nghĩa thống kê. Điều này có nghĩa là chúng tôi không thể chắc chắn điều đó xảy ra tình cờ hay là sự khác biệt thực sự giữa các nhóm.
Những phát hiện về tỷ lệ mổ lấy thai khác nhau tùy thuộc vào bộ số liệu bạn so sánh.
Nếu nhìn vào những gì đã xảy ra trong hai nhóm ban đầu (chỉ định ngẫu nhiên cho nhóm khởi phát chủ động và nhóm quản lý theo dõi), tỷ lệ mổ lấy thai tổng thể thấp hơn ở nhóm khởi phát chủ động (21,2% so với 24,5%)

Tỷ lệ mổ lấy thai do thai suy ở nhóm KPCD chủ động cũng thấp hơn (5,7% so với 8,3%).
Nhìn vào những gì thực sự đã xảy ra với những người được KPCD hoặc những người thực sự chuyển dạ tự nhiên, đây là những gì bạn sẽ thấy (Hannah và cộng sự, 1996):
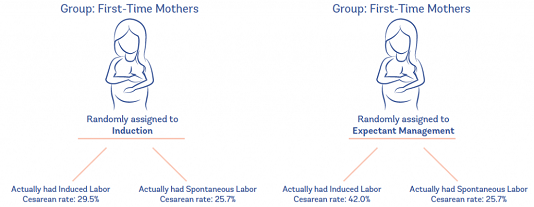
Chúng ta nhận ra có hai điều rất thú vị ở đây: những người chuyển dạ tự nhiên, bất kể nhóm nào được chỉ định ban đầu, có tỷ lệ mổ lấy thai chỉ là 25,7%. Nhưng nếu những người trong nhóm quản lý theo dõi được khởi phát, tỷ lệ mổ lấy thai của họ cao hơn nhiều so với tất cả các nhóm khác — 42%
Kết quả thống kê cũng tương tự đối với thai con rạ:
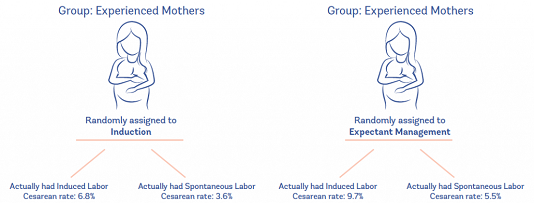
Vậy những con số này có ý nghĩa gì?
Các phát hiện chính được báo cáo là chính sách theo dõi thai nhi và chờ đợi chuyển dạ tự nhiên làm tăng tỷ lệ mổ lấy thai. Nhưng xem xét kỹ hơn cho thấy rằng chỉ những người được quản lý theo dõi nhưng sau đó KPCD trong thai kỳ mới có tỷ lệ mổ lấy thai thực sự cao. Những người được quản lý theo dõi và sau đó chuyển dạ tự nhiên KHÔNG có tỷ lệ mổ lấy thai cao hơn.
Vì vậy, nếu đang cân nhắc việc quản lý thai kỳ sau 41 tuần, một trong những lợi ích là nếu có chuyển dạ tự nhiên thì nguy cơ mổ lấy thai tương đối thấp. Nhưng một trong những rủi ro là thời gian mang thai dài hơn có nghĩa là có nhiều cơ hội để các biến chứng tiềm ẩn xuất hiện hơn và nếu cần thiết phải KPCD, nguy cơ mổ lấy thai sau đó tăng gần gấp đôi, từ 25,7% lên 42%.
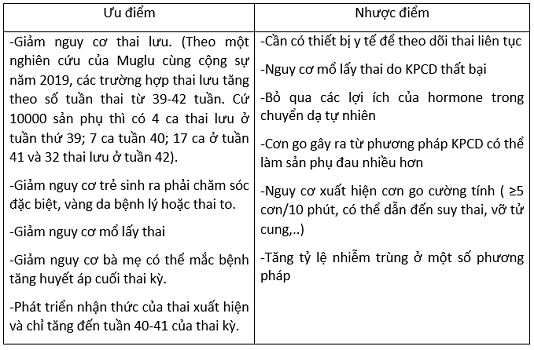
Ưu và nhược điểm của KPCD ở tuần thai 41 so với chờ đợi chuyển dạ
Sinh thường ở sản phụ từng mổ lấy thai (VBAC)
Năm 2015, Palatnik & Grobman nghiên cứu trên 12.676 trường hợp VBAC, họ sẽ được KPCD chủ động ở tuần 39 hoặc được quản lý theo dõi chờ đợi chuyển dạ tự nhiên (Palatnik & Grobman, 2015). Khởi phát chủ động ở tuần thứ 39 có liên quan đến khả năng VBAC cao hơn so với quản lý theo dõi (73,8% so với 60-62%), nhưng đồng thời có tỷ lệ vỡ tử cung cao hơn (1,4% so với 0,4-0,6%). Đối với những người không được KPCD chủ động, nguy cơ vỡ tử cung khá tương đồng ở 39 tuần (tỷ lệ vỡ tử cung 0,5%), đến 40 tuần (0,6%), đến 41 tuần (0,4%)
Khuyến cáo của ACOG
• Năm 2019, ACOG khuyến cáo rằng khởi phát chuyển dạ nên được thực hiện trong khoảng thời gian từ 42 tuần 0 ngày đến 42 tuần 6 ngày, có thể xem xét việc khởi phát lúc 41 tuần. Đối với trường hợp VBAC ở thai quá ngày, vẫn có thể KPCD tùy thuộc nhiều yếu tố, không nhất thiết phải tiến hành lặp lại một cuộc mổ lấy thai.
• ACOG đã phát hành một khuyến cáo mới ARRIVE (ACOG / SMFM, 2018) kết luận rằng KPCD chủ động là hợp lý đối với những trường hợp sinh con lần đầu, có nguy cơ thấp ở tuần thứ 39 của thai kỳ. Tuy nhiên, trước khi quyết định KPCD cần xem xét ba yếu tố quan trọng: (1) mong muốn của sản phụ, (2) nguồn nhân lực và cơ sở vật chất sẵn có (để hỗ trợ những ca chuyển dạ lâu hơn), và (3) xử trí khi KPCD thất bại. Cụ thể, nếu không xảy ra biến chứng, chuyển dạ pha tiềm tàng có thể kéo dài 24 tiếng hoặc hơn và có thể truyền oxytocin trong 12 đến 18 tiếng sau khi phá ối trước khi cuộc khởi phát chuyển dạ được coi là thất bại.
Kết luận
• Các bằng chứng nghiên cứu hiện tại cho thấy rằng KPCD chủ động ở tuần thai 39 không tạo ra sự khác biệt về tỷ lệ tử vong hoặc các biến chứng nghiêm trọng cho trẻ sơ sinh. Đối với bà mẹ, khởi phát ở tuần thứ 39 có liên quan đến việc giảm tỷ lệ mổ lấy thai so với những người chờ chuyển dạ tự nhiên (tỷ lệ mổ lấy thai 19% so với 22%).
• KPCD chủ động ở tuần thứ 41+0 ngày đến 2 ngày có thể giúp giảm tỷ lệ thai lưu và kết cục xấu ở trẻ sơ sinh, đặc biệt ở những bà mẹ sinh con lần đầu.
• Quan trọng là, hai thử nghiệm ngẫu nhiên có đối chứng lớn được công bố vào năm 2019 đều cho thấy lợi ích của việc KPCD chủ động ở tuần thứ 41 thay vì tiếp tục chờ chuyển dạ đến tuần thứ 42. Một trong những nghiên cứu cho thấy tỷ lệ tử vong chu sinh thấp hơn khi khởi phát 41 tuần.
• Không có thử nghiệm nào cho thấy sự gia tăng nguy cơ mổ lấy thai hoặc sử dụng forcep/ giác hút trong khi sinh khi KPCD tại thời điểm 41 tuần so với việc tiếp tục chờ chuyển dạ đến tuần 42.
• Nghiên cứu Hannah cho thấy rằng việc chờ đợi chuyển dạ sau 41 tuần làm tăng đáng kể nguy cơ mổ lấy thai đối với những người sau đó cần KPCD vì lý do y tế, và không phải đối với những người có chuyển dạ tự nhiên sau đó.
• Cần khai thác thêm nhiều thông tin trước khi có chỉ định tiếp theo như: mong muốn của bà mẹ, PARA, yếu tố nguy cơ liên quan đến thai lưu, đánh giá thang điểm Bishop, tỷ lệ KPCD thành công tại cơ sở y tế.
• Điểm Bishop giúp đánh giá tỷ lệ có chuyển dạ thành công:
- Độ mở cổ tử cung
- Độ xóa cổ tử cung
- Mật độ cổ tử cung
- Vị trí cổ tử cung trong âm đạo
- Độ lọt ngôi thai
• Không có bằng chứng nghiên cứu nào xem xét kỹ trải nghiệm hoặc sở thích của bà mẹ được KPCD. Những yếu tố phi y tế này rất thực tế khi đề cập đến việc đưa ra quyết định cá nhân. Ví dụ, các cơn co tử cung có khả năng gây đau nhiều hơn, cần nằm tại giường để truyền tĩnh mạch oxytocin,.. Bên cạnh đó, những bà mẹ đã từng bị sẩy thai hoặc thai chết lưu trong quá khứ có thể sẽ có những quyết định lựa chọn khác nhau để giảm tuyệt đối nguy cơ thai lưu.
Nguồn: Evidence on: Inducing for Due Dates, Rebecca Dekker, PhD, RN and Anna Bertone, updated on February 24, 2020.
- 13/01/2021 21:03 - Cường cận giáp thứ phát ở bệnh nhân bệnh thận mạn
- 07/01/2021 09:57 - Bệnh lý tuyến giáp và thai kỳ
- 31/12/2020 16:45 - Mười loại vi khuẩn kháng kháng sinh nguy hiểm nhất
- 28/12/2020 15:29 - Hội chứng cai rượu.
- 16/12/2020 21:03 - Vai trò của men chuyển angiotensine 2 (ACE2) trong…
- 13/12/2020 09:30 - Các đặc điểm riêng của rối loạn đông máu do COVID-…
- 06/12/2020 15:58 - Xẹp phổi trong quá trình gây mê phẫu thuật
- 26/11/2020 15:34 - Bằng chứng về: Thai đến ngày sinh
- 14/11/2020 17:28 - U nguyên bào nuôi
- 07/11/2020 09:58 - Hội chứng Fitz-Hugh-Curtis: Một chẩn đoán cần xem …